La douleur est une « expérience sensorielle et émotionnelle désagréable », une sensation subjective normalement liée à un message de douleur, un stimulus nociceptif transmis par le système nerveux. On distingue principalement deux types de douleur, aiguë et chronique :
la douleur aiguë correspond à un « signal d'alarme » de l'organisme pour inciter à une réaction appropriée en cas de remise en cause de son intégrité physique, soit par un traumatisme (brûlure, plaie, choc), soit par une maladie ; la douleur chronique, l'installation durable de la douleur, est considérée comme une maladie qui peut notamment être le signe d'un dysfonctionnement des mécanismes de sa genèse, on parle alors de douleur neurogène ou psychogène.
Cette sensation, de désagréable à insupportable, n'est pas nécessairement exprimée. Pour l'identifier chez autrui on peut faire le diagnostic de la douleur en se référant à des effets observables, par exemple les mouvements réflexes de retrait au niveau des membres et des extrémités pour les douleurs aiguës, ou des changements de comportement, d'attitudes et de positions du corps pour les douleurs chroniques.
Les traitements de la douleur sont multiples, les études sur le sujet pour une meilleure compréhension se poursuivent, en particulier pour la reconnaître quand elle n'est pas exprimée. Ainsi la douleur de l'enfant ne l'est pas toujours, la douleur chez le nouveau-né étant même officiellement inexistante jusqu'à la démonstration du contraire en 1987, et son identification dans le Règne animal reste un sujet de recherche.
Définition
Une définition de référence de la douleur a été donnée en 1979 par L'IASP (International Association for the Study of Pain) :
« La douleur est une expérience sensorielle et émotionnelle désagréable, liée à une lésion tissulaire réelle ou potentielle, ou décrite en termes d'une telle lésion »
La douleur apparait ainsi comme une expérience subjective. C'est un événement neuropsychologique pluridimensionnel. Il convient alors de distinguer :
la composante sensori-discriminative qui correspond aux mécanismes neurophysiologiques de la nociception. Ils assurent la détection du stimulus, sa nature (brûlure, décharges électriques, torsion, etc.), sa durée, son évolution, son intensité, et l’analyse de ses caractères spatiaux ;
la composante affective qui exprime la connotation désagréable, pénible, rattachée à la perception douloureuse. La représentation mentale de la douleur chronique (les états mentaux aversifs provoqués par les émotions causées par la douleur) serait chargée d'une valeur négative capable de transformer les états neuronaux ;
la composante cognitive référant à l’ensemble de processus mentaux qui accompagnent et donnent du sens à une perception en adaptant les réactions comportementales comme les processus d’attention, d’anticipation et de diversion, les interprétations et valeurs attribuées à la douleur, le langage et le savoir sur la douleur (sémantique) avec les phénomènes de mémoire d’expériences douloureuses antérieures personnelles (mémoire épisodique) décisifs sur le comportement à adopter.
Beecher en 1956 a démontré l’influence de la signification accordée à la maladie sur le niveau d’une douleur. En étudiant comparativement deux groupes de blessés, militaires et civils, qui présentaient des lésions identiques en apparence, il a observé que les militaires réclamaient moins d’analgésiques. En effet, le traumatisme et son contexte revêtent des significations tout à fait différentes : comparativement positives pour les militaires (vie sauve, fin des risques du combat, bonne considération du milieu social, etc.), elles sont négatives pour les civils (perte d’emploi, pertes financières, désinsertion sociale, etc.) ;
la composante comportementale qui correspond à l’ensemble des manifestations observables : physiologiques (paramètres somato-végétatifs ex. : pâleur), verbales (plaintes, gémissements…), motrices (immobilité, agitation, attitudes antalgiques).
physiologiques (paramètres somato-végétatifs ex. : pâleur),
verbales (plaintes, gémissements…),
motrices (immobilité, agitation, attitudes antalgiques).
En 1994 L'IASP propose cinq critères distincts de classification :
la région du corps impliquée : l'abdomen, membre inférieur…
le système dont la dysfonction cause la douleur : digestif, nerveux…
la durée et la fréquence ;
l'intensité et la durée depuis le début ;
l'étiologie.
Mécanismes physiologique et régulation
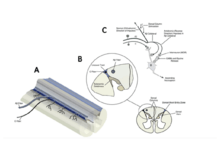
Dans les voies nerveuses de la nociception on distingue le circuit de la perception et celui de la régulation :
les voies nociceptives ascendantes, comme toutes les voies nerveuses sensitives, véhiculent l'information de la périphérie du corps vers le cortex cérébral en passant par la moelle épinière ;
les voies descendantes, à l'inverse, portent un message depuis le cortex vers la périphérie, à la rencontre du message nociceptif dont elles peuvent alors limiter l'intensité en agissant sur les voies ascendantes.
Le rôle de ces circuits descendant est le rétrocontrôle, ici la régulation de l’intensité du message sensitif afin de moduler la sensation douloureuse. Ce mécanisme inhibiteur est aussi appelé théorie de la porte ou gate control et est notamment utilisé dans le contrôle inhibiteur diffus.
Ces voies nociceptives transmettent l'information du stimulus nociceptif grâce à des mécanismes électrobiochimiques faisant intervenir de nombreuses molécules, dont des acides aminés. La douleur est véhiculée en premier lieu par les fibres A-delta qui conduisent le message nocicepteur à une vitesse de 15 à 30 m/s. La vulnérabilité à la douleur ou la sensibilité à l'« effet placebo » dépendent en partie de facteurs génétiques qui contrôlent le système dopaminergique du cerveau, lequel est en cause dans l'anticipation de la douleur et de la confiance en la guérison. De même pour la production par le cerveau lui-même de certains opiacés naturels (les endorphines) jouant un rôle de neurotransmetteur.
Niveau de genèse
La douleur compte trois grands mécanismes de genèse : la douleur de nociception, la douleur neurogène et la douleur psychogène.
La douleur nociceptive est générée par un récepteur spécifique, un nocicepteur, dont le rôle est de signaler les atteintes à l'intégrité de l'organisme. C'est un signal d'alarme normal, et même souhaitable dans la mesure où il induit une attitude appropriée dont l'absence pose de gros problèmes.
La douleur neurogène est générée par le nerf lui-même et non un récepteur spécifique, c'est donc une pathologie nerveuse encore appelée neuropathie. Elle est ressentie comme des décharges électriques, des élancements, des sensations de brûlures, des sensations de froid douloureux et des picotements dans le territoire des nerfs atteints. C'est aussi la douleur que ressentent les malades amputés et en particulier la sensation perçue dans un membre qui a disparu (membre fantôme).
La douleur psychogène est générée par le psychisme, mais n'est pas imaginaire, elle est réellement ressentie par l'individu mais existe en l'absence de lésion. Les mécanismes physiologiques de ces douleurs ne sont pas clairement définis mais l'utilisation d'antalgique semble inefficace. Ces manifestations douloureuses sont liées à la somatisation des problèmes psychologiques, psychiques ou sociaux de l'individu et c'est en traitant ces problèmes que les douleurs sont ainsi traitées.
Conséquences
Outre le sentiment de souffrance, la douleur peut provoquer un malaise vagal par stimulation des nerfs vagues (nerfs pneumogastriques). Les symptômes de cette excitation vagale sont tout ou partie des signes incluant notamment une baisse du débit sanguin par bradycardie et hypotension ; une syncope ; un myosis (diminution du diamètre des pupilles par contraction de l'iris) ; une transpiration aux extrémités des membres ; une sécrétion excessive de salive ; une hyperchlorhydrie (excès de sécrétion d'acide chlorhydrique par la muqueuse de l'estomac) ; une constipation ou des diarrhées ; des spasmes et des troubles de la respiration.
La douleur prolongée est inhibée par le corps par sécrétion d'endorphines (ou endomorphines). La production d'endorphine se fait initialement aux niveaux des nerfs proches du siège de la douleur ; lorsque cette production ne suffit plus (douleur prolongée), c'est un site plus proche du cerveau qui prend le relais dans la sécrétion. La douleur revient ainsi par vagues.
Diagnostic et évaluations
L'évaluation et le diagnostic de la douleur étant complexe, l'IASP précise que « L'incapacité à communiquer verbalement n'infirme pas la possibilité que l'individu éprouve de la douleur et nécessite un traitement approprié pour soulager la douleur. La douleur est toujours subjective… » L'OMS (Organisation Mondiale de la Santé) le précise bien dans ces recommandations en ce qui concerne la douleur chez l'enfant car elle est communément sous estimée.
Divers organismes définissent le cadre sémantique, répertorient les connaissances physiologiques, et livrent des recommandations de traitement souvent liées aux différentes classes d'âges. Par exemple dans la francophonie ou peut citer l'INSERM sur l'aspect scientifique, le CNRD pour l'archivage des informations, la SFETD pour l’exploration médicale des voies de traitement, ou encore l'AQDC au sujet de la douleur chronique
Cependant, malgré l'émergence de moyens techniques, le diagnostic reste malaisé car il existe une tendance naturelle à se protéger de la perception de la douleur d'autrui, c'est entre autres la raison de la mise en place d'échelles d'évaluation de la douleur.
Moyen technique
La dilatation de la pupille semble corrélée avec la survenue de la douleur, des moyens de mesure sont en cours de test.
En 2014, un moyen technique pour « mesurer » la douleur relativement à la dilatation réflexe de la pupille est en cours d'évaluation. La pupillométrie permettrait d'adapter au mieux les traitements anti-douleur, en particulier chez les personnes endormies où la dilatation de la pupille n'est pas sensible à d'autres facteurs, comme le stress, mais son évaluation sur les enfants semble donner de bons résultats.
La douleur de l'autre
D'après Nicolas Danziger la vision de la douleur chez l'autre crée une « émotion aversive » par un mécanisme dit de « résonance émotionnelle ». Mais il précise que ce mécanisme connaît des lacunes, par exemple en cas de différence ethnique ou religieuse, que d'autre part il peut donner lieu à « une volonté de fuite ou d’éloignement de celui qui souffre », et que « de nombreux travaux scientifiques ont démontré, ces dernières années, que le corps médical avait encore tendance à mésestimer la douleur des patients ».
On trouve ainsi aisément les preuves d'un déni collectif de la douleur chez autrui en particulier en ce qui concerne la douleur chez l'enfant qui est largement sous-estimée en milieu hospitalier. Daniel Annequin affirme même : « Chez l'enfant on revient de loin, pendant des années on a voulu ignorer que l'enfant ressentait de la douleur […] On disait que les fibres C n’étaient pas myélinisées, mais elles ne sont jamais myélinisées, on avait comme ça tout une série d'argumentaires pseudo-scientifiques ». Et en effet la démonstration scientifique de la capacité du nourrisson à ressentir la douleur n'a été faite qu'en 1987, et donc sa prise en charge au préalable n'existait qu’exceptionnellement, même pour les interventions les plus lourdes.
Ce relatif refus de voir la douleur de l'autre n'est ni propre au milieu médical ni universel comme le montre une étude issue du plan douleur 2006 qui distingue deux types d'attitudes réparties aussi bien chez les soignants que chez les parents : les « réservés » et les « sensibilisés », chacun reprochant respectivement à l'autre groupe le trop ou le trop peu de prise en charge, par « sensiblerie » ou par « déni ». Cette distinction entre en résonance avec celle d'une autre étude sociologique qui divise les médecins également en deux groupes : les « compatissants » et les « négateurs ».
Échelles d'évaluation de la douleur
La perception de la douleur, de son intensité, est subjective. Le même phénomène (traumatisme, maladie) sera ressenti différemment selon la personne et selon la situation. La douleur peut aller d'une simple incommodation jusqu'à un malaise, voire la mise en danger du pronostic vital ou psychiatrique de la personne.
L'évaluation pour l'autre est donc complexe, c'est pourquoi on s'appuie de préférence sur le témoignage grâce à un support d'auto-évaluation et des échelles d'évaluation de la douleur spécifiques quand c'est impossible ou insuffisant.
Auto-évaluation
L'auto-évaluation consiste à demander directement à la personne souffrante le niveau de sa douleur. Elle nécessite une coopération et une bonne compréhension, et s'appuie sur des échelles médicales standardisées (numériques, visuelles analogiques, verbales simples et verbales relatives…).
Hétéro-évaluation
Il existe aussi des échelles d'évaluation spécifiques fondées sur l'observation du comportement du patient. Contrairement aux échelles d'auto-évaluation elles ne nécessitent pas la participation du patient et sont de ce fait recommandées dans l'évaluation de la douleur chez les personnes chez qui l'auto-évaluation pose problèmes pour différentes raisons.
En plus du témoignage de l'entourage qui peut évaluer les différences au quotidien, les changements survenus, il existe des échelles d'évaluations spécifiques comme l'échelle San Salvadour.
Enfants et nourrissons
Le signe habituel de l'expression de la douleur pour le petit enfant est le cri que le ou les parents arrivent souvent à distinguer des autres cris (peur, faim…), mais à un stade supérieur de douleur, le nourrisson est souvent prostré.
Plusieurs échelles existent, bien que peu utilisées en pratique, il s'agit de la grille DESS (Douleur enfant San Salvadour), de l'échelle NCCPC (Non communicating children’s pain checklist) ou GED-DI (Grille d’évaluation de la douleur déficience intellectuelle) et de l'échelle EDINN (Échelle de douleur et d'inconfort du nouveau-né et du nourrisson). Le problème principal de ces échelles et qu'elles comportent des items longs à répertorier et ne sont pas utilisables en urgence.
Personne âgée
Chez les personnes âgées, et notamment atteintes de troubles cognitifs comme la maladie d'Alzheimer, on peut utiliser l'échelle Doloplus, et fréquemment utilisée, l'échelle ECPA.
Types de douleur
On parle de douleur discrète ou aiguë, éventuellement chronique ou récidivante, mais « habituellement, la douleur est divisée en deux catégories en fonction de la durée ».
Douleur aiguë
La douleur aiguë est une douleur vive immédiate, et généralement brève. Elle est causée par une stimulation nociceptive de l'organisme, telle une lésion tissulaire, pouvant se produire sous la forme d'un stimulus thermique (contact de la peau avec du feu) ou mécanique (un pincement, un coup). « La douleur aiguë joue donc un rôle d’alarme qui va permettre à l’organisme de réagir et de se protéger face à un stimulus mécanique, chimique ou thermique. »
Sa fonction d'alerte est alors justifiée, ce qui n'est plus nécessairement le cas avec une douleur chronique.
Douleur chronique et maladies en cause
« La douleur est dite chronique ou pathologique, lorsque la sensation douloureuse excède trois mois et devient récurrente. »
La douleur chronique est une maladie grave et invalidante. Les conséquences des douleurs chroniques sont autant organiques (hypertension artérielle secondaire, atrophie musculaire) que psychologiques, avec une modification comportementale pouvant aller de l'anxiodépression jusqu'à des troubles de la dépersonnalisation avec risque suicidaire accru.
Plusieurs sociétés savantes, dont la Société française d'étude et de traitement de la douleur (SFETD), l'Association internationale d'étude de la douleur ou la Société internationale de neuromodulation, soulèvent l'importance de la douleur chronique dans la population générale ; de 15 à 25 % de la population seraient victimes de douleurs chroniques.
Les douleurs chroniques sont principalement des douleurs neuropathiques dans le cadre de maladies générales avec une atteinte du système nerveux. Par exemple le diabète insulinique génère principalement une destruction des nerfs périphériques avec une hypoesthésie, mais dans certains cas, l'atteinte des nerfs périphériques va tendre vers un état d'hyperesthésie. Les atteintes post-opératoires des nerfs périphériques sont aussi parmi les principales causes de douleurs neuropathiques. En fait, toute atteinte d'un nerf périphérique ou atteinte d'une structure du système nerveux central peut s'exprimer par des douleurs neuropathiques chroniques. Le mécanisme de ces douleurs est actuellement basé sur la perte du gate control (Le gate control est schématiquement l'inhibition des voies nociceptives Aδ et C par les grosses fibres sensitives-motrices).
Pathologies en cause
Il est difficile de dresser une liste complète des syndromes douloureux chroniques comptant par exemple :
les migraines et les syndromes migraineux réfractaires ;
les céphalées cervico-géniques ;
le Failed Back Surgery Syndrome ou « syndrome d'échec de chirurgie du dos » ou encore syndrome post-laminectomie (en) ;
les douleurs neuropathiques post-opératoires chroniques ;
les douleurs neuropathiques ;
les douleurs de l'artérite ;
Les syndromes douloureux complexes de type I et II ;
les douleurs du membre fantôme ;
les douleurs des pathologies ostéo-articulaires chroniques ;
les lombalgies chroniques ;
etc.
Par exemple on dénombre 150 000 personnes en France qui soufrent de migraines réfractaires ou rebelles au traitement et à peu près le même nombre de personnes souffrant de céphalées cervicogéniques.
Les autres mécanismes de douleur chronique sont
des douleurs inflammatoires par hyperstimulation des voies nociceptives sans atteinte directe de celles-ci ;
les douleurs mécaniques par destruction des articulations ;
l'ischémie d'origine vasculaire avec une composante neuropathique par ischémie des nerfs des membres.
Effets
Les douleurs chroniques, quelles que soient leurs origines qui peuvent être multiples, vont amputer de façon plus ou moins profonde et intense la sphère comportementale par atteinte de l'activité physique, le sommeil, la concentration et les fonctions cognitives (schématiquement par manque de sommeil réparateur). Progressivement le comportement va être modifié vers des signes de dépression avec anxiété, agressivité envers l'entourage, pouvant aller jusqu'à de réels troubles dépressifs majeurs et une dépersonnalisation de la personne. Parallèlement la personne atteinte de douleur chronique peut se désocialiser (arrêts de travail itératifs, fin de droits…) tout en ayant éventuellement l'image de quelqu'un ayant acquis certains « bénéfices secondaires » durant la période de chronicisation de la douleur.
Sur le plan thérapeutique et en raison de l'atteinte organique et psychologique ou psychiatrique de la personne, une prise en charge multidisciplinaire est donc théoriquement nécessaire. Il faut casser un cercle vicieux dans lequel la douleur est le point de départ et qui doit être traitée avant ou pendant la prise en charge psychothérapeutique.
Douleur cancéreuse
Une autre forme de douleur dite chronique est la « douleur cancéreuse » qui est liée soit au cancer lui-même soit aux conséquences des traitements, qui peuvent induire des douleurs neuropathiques ou compressives en fonction du mécanisme. La forme la plus rare de douleur chronique est la douleur sine materia qui est un diagnostic d'élimination. C'est une douleur qui n'a pas d'origine organique apparente. Ce diagnostic ne devrait être évoqué que devant une douleur dont les explorations complémentaires morphologiques (IRM, TDM) et neurophysiologiques (électromyogrammes, électroneurogrammes, potentiels évoqués somesthésiques) sont et restent normales.
Douleur à l'effort et médecine du sport
Lors de l'examen médical des muscles, en particulier en médecine du sport, ces différents temps de l'examen permettent de faire la distinction entre les différentes pathologies possibles.
Le médecin examinant recherchera par l'interrogatoire ainsi que par l'examen clinique à individualiser certains types particuliers de douleurs musculaires qui peuvent orienter vers leurs causes qui peuvent être des accidents sportifs, ou bien certaines maladies bien individualisées qui se manifestent par différentes types de douleurs musculaires.
Si la douleur musculaire est présente à l'effort. L'arrêt de l'effort physique ou la baisse de son intensité fait diminuer ou disparaître la douleur. Elle est présente au repos, lorsque les muscles sont "froids". La palpation du muscle concerné provoque ou augmente la douleur : rictus douloureux sur le visage du sujet examiné, réaction de retrait. La contraction volontaire provoque ou augmente la douleur. L'étirement du muscle provoque ou augmente la douleur.
L'inflammation : La douleur inflammatoire est plus importante le soir et en début de nuit (lorsque le taux sanguin de cortisol naturel est au plus bas). Elle diminue ou disparaît après échauffement et à l'effort (activité professionnelle ou sportive) : douleur de dérouillage.
La douleur mécanique est constante, ne diminue pas voire s'accentue à l'effort. Elle n'augmente pas le soir, ni en début de nuit, et diminue lorsque la mobilisation s'arrête.
Certaines toxines bactériennes, végétales, fongiques ou animales (venins) peuvent être sources de vives douleurs
Traitements
La prise en charge des syndromes douloureux chroniques est également un enjeu. En effet en raison des comorbidités, en terme économique puisque le rapport NICE publié en 1999 chiffre l'importance pour la population générale et la santé publique l'ampleur de la douleur chronique et notamment au regard du marqueur QUALY ou point de qualité de vie de la population. Ce rapport souligne l'impact sur la qualité de vie de la population qui présente des douleurs chroniques. En termes de santé publique la France s'est également appuyée sur ce rapport afin de permettre le remboursement de certains traitements lourds à partir de 2009 et ce dans le but de permettre un accès à tout un ensemble de thérapeutiques dont la neurostimulation.
Le traitement inadéquat de la douleur est très répandu à travers le domaine chirurgical et dans le domaine hospitalier et d'urgence en général. Cette négligence s'étend depuis toute époque. Les Africains et Latino-américains seraient les plus nombreux à souffrir entre les mains d'un médecin; et la douleur chez les femmes est moins traitée que chez les hommes. Quant à la douleur chez l'enfant, et en particulier chez les plus petits, elle a été niée officiellement et scientifiquement jusqu’au milieu des années 1980, ces derniers étant régulièrement opérés sans anesthésie.
L'International Association for the Study of Pain explique notamment que la douleur devrait être représentée dans les droits de l'homme et que la douleur chronique devrait être considérée en tant que maladie. Ces notifications sont, pour l'heure, seulement représentées en Chine et en Australie. En 2013, seules 2 personnes sur 10 dans le monde ont accès aux analgésiques. Même dans les pays développés, le traitement des douleurs intenses reste très insuffisant, notamment pour 70 à 90 % des malades atteints d'un cancer en phase terminale. Chaque année, des dizaines de millions de personnes à travers le monde finissent leurs jours dans des souffrances insupportables qui pourraient pourtant être facilement allégées.
Obstacles à la prise en charge de la douleur :
on considérait jusque dans les années 1980 que les nourrissons ne souffraient pas en raison de la myélinisation incomplète de leurs neurones. Or l’existence de la douleur dès le plus jeune âge, et surtout la preuve scientifique des effets délétères de sa non prise en charge, sont une donnée centrale des textes officiels actuels ;
la difficulté de l’identification et de l’évaluation de la douleur chez l’enfant, et la potentielle négation de celle-ci ;
la douleur peut être utilisée comme un élément diagnostic pour révéler une affection, ou une sur-affection. Certains actes diagnostics sont eux-mêmes générateurs de douleur, notamment les actes invasifs comme une ponction osseuse ;
le traitement de la douleur aiguë fait appel à des médicaments classés comme stupéfiants qui peuvent créer des addictions ;
certains avancent le poids de la culture judéo-chrétienne dans laquelle l'homme et la femme ont été destinés à souffrir en étant chassés du paradis.
Actuellement, la douleur est considérée comme une affection spécifique.
Médicaments
La douleur aiguë est habituellement soignée à l'aide de médicaments comme les analgésiques et anesthésiants. Concernant la douleur chronique, cependant, celle-ci est plus complexe et requiert les efforts coordonnées d'une équipes de professionnels de la santé, ce qui implique typiquement médecins, psycho-cliniciens, physiothérapeutes, ergothérapeutes et infirmiers.
L'Organisation mondiale de la santé (OMS) définit trois paliers de douleur auxquels elle associe des principes thérapeutiques. Au niveau 1, si des douleurs faibles ou modérées sont diagnostiquées, des antalgiques non morphiniques (paracétamol, anti-inflammatoire non stéroïdien (AINS) par exemple, aspirine ou ibuprofen) peuvent être prescrits. Au niveau 2, si des douleurs modérées sont diagnostiquées, un antalgique dérivé de la morphine (codéine (associée à du paracétamol), tramadol et nefopam) peut être prescrit. Au niveau 3, des douleurs intenses, de la morphine et de l'oxycodone peuvent être utilisés. À noter la classification délicate du néfopam (Acupan) dans les paliers de l'OMS. Il s'agit d'un antalgique non morphinique (= palier 1 de l'OMS) mais de puissance équivalente à un médicament de palier 2. Le traitement de la douleur dépend de l'intensité et de son origine, le traitement définitif étant le traitement de la cause, lorsque cela est possible. Il peut faire appel à un réconfort, au fait de détourner l'attention, au fait d'expliquer ce qui se passe (diminuer l'anxiété) ; cela est particulièrement flagrant avec : les enfants, à une position d'attente (installation du patient dans une position qui minimise la douleur ; le patient adopte en général instinctivement cette position), au froid ou au chaud (suivant le type de douleur mécanique ou inflammatoire, et appliqué localement et avec modération, il calme la douleur), à la dentisterie (douleurs posturales (muscles, myalgies) induites par une hauteur inadaptée des dents naturelles (voir : Science de l'occlusion dentaire), à la kinésithérapie (massage, physiothérapie), à l'hypnose, à des anti-inflammatoires, à des antalgiques, à des sédatifs (dans les cas extrêmes à l'anesthésie) et, dans certains cas, l'antalgie interventionnelle est utilisée.
Dans le cas de douleurs intenses, un patient possède la possibilité de gérer l'antalgie lorsque celle-ci est administrée par perfusion de morphine : le patient dispose d'un bouton poussoir qui active l'injection de morphine, la quantité injectée étant limitée par un réglage de l'appareil sur prescription médicale. Cette modalité d'analgésie est appelée analgésie contrôlée par le patient (ACP) ou PCA en anglais. Le traitement de la douleur peut aussi reposer sur des méthodes de traitement physique incluant notamment kinésithérapie, ostéopathie, ergothérapie et rééducation sensitive de la douleur.
Psychologiques
Les individus qui reçoivent un soutien social réduisent les risques de souffrir de cancers.
Il est possible que certains patients souffrant de douleurs chroniques soient tellement absorbés dans une activité ou un divertissement qu'ils ne sentent plus la douleur, ou que celle-ci soit grandement diminuée.
Les thérapies cognitivo-comportementale s (TCC) sont efficaces pour réduire les souffrances associées aux douleurs chroniques chez certains patients, mais cette diminution des douleurs reste insuffisante et avec un niveau de preuve encore trop faible. Les psychothérapies d'inspiration psychanalytique(P.I.P) peuvent également réduire les souffrances occasionnées par les douleurs chroniques, ces résultats positifs nécessitent néanmoins chez le patient un intérêt pour sa vie psychique et le processus d'introspection.
Une revue de 2007 sur 13 études affirme que l'hypnose réduit la douleur dans certaines conditions, bien que le nombre de patients ayant participé à cette étude ait été relativement bas.
Médecines alternatives
La douleur est la principale raison pour laquelle les individus font appel à la médecine non conventionnelle. Une analyse sur 13 études dans le traitement haute qualité des douleurs par acupuncture conclut qu'il existe une petite différence dans les traitements qui n'incluent pas l'acupuncture.
L'homéopathie est une autre méthode thérapeutique utilisée par certains patients pour soulager la douleur. Le principe de similitude sur lequel se basent les prescripteurs les conduit à prescrire des substances comportant des caractéristiques thérapeutiques semblables à celles des douleurs des patients. Le médecin homéopathe s'attache en premier au diagnostic purement médical puis cherche à individualiser les symptômes propres au malade lui-même, les plus personnels, caractéristiques, dans sa manière de manifester sa maladie, qui conduisent à sélectionner les médicaments les plus semblables au cas.
Études
Réaction
La réaction à la douleur est utilisée pour évaluer l'état neurologique d'un patient, et notamment son état de conscience. Il fait partie du bilan des secouristes ainsi que de l'échelle de Glasgow. Si la victime n'a pas de réaction spontanée, ni au bruit ou au toucher, sa réaction à la douleur est testée. Il convient d'exercer une stimulation qui ne cause pas de blessure ni d'aggravation de l'état. Plusieurs méthodes peuvent être employées.
Un pincement de la peau a longtemps été pratiqué ; celui-ci doit être évité. Sur une personne consciente, un léger pincement aux extrémités est utilisé (dos de la main ou dessus du pied, face interne du bras) pour vérifier si la personne ressent ce qui lui est fait, mais pas comme méthode de stimulation d'une personne sans réaction. Une pression avec les doigts sur l'arrière de la mâchoire inférieure (nomenclature internationale = mandibule), sous les oreilles et une pression appuyée au niveau sus-orbitaire.
Épidémiologie
La douleur est la principale cause de visite dans les milieux hospitaliers dans 50 % des cas, est une pratique de visite présente dans 30 % des familles. De nombreuses études épidémiologiques de différents pays rapportent une prévalence élevée de douleur chronique présente chez 12-80 % de la population. Elle devient plus évidente à l'approche du décès chez les individus. Une étude de 4 703 patients affirme que 26 % des patients souffrant de douleurs durant les deux dernières années de leur vie, guérissent à 46 % le mois d'après.
Une enquête de 6 636 enfants (âgés entre 0–18 ans) affirme que, sur 5 424 enfants interrogés, 54 % ont fait l'expérience de douleurs durant les trois derniers mois. Un quart d'entre eux rapportent qu'ils font l'expérience de douleurs présentes ou prolongées depuis trois mois voire plus, et un tiers d'entre eux rapportent qu'ils font l'expérience de douleurs fréquentes et intenses. L'intensité des douleurs chroniques était plus élevée chez les filles, et la douleur chronique augmente chez les filles âgées entre 12 et 14 ans.
Tolérance
La perception de la douleur peut être augmentée ou diminuée par certains médicaments. Sans médication, elle dépend fortement du type de douleur, du contexte et de la culture du patient. Dans un contexte rassurant, ou au contraire très difficile (situation de guerre) l'intensité de la douleur peut diminuer. Par exemple, expérimentalement, la simple présence de plantes vertes dans une chambre diminue l’intensité perçue d'une douleur et de l'état psychologique du patient.
Anthropologie, sociologie
La douleur n’est pas du tout considérée ni prise en compte de la même manière selon les cultures ou les religions. Chaque peuple a sa propre conception de la douleur, et plus généralement de la souffrance. Cette notion s’applique aussi bien aux bénéficiaires de soins qu’aux valeurs des soignants. En effet, « ce ne sont pas seulement les malades qui intègrent leur douleur dans leur vision du monde, mais également les médecins et les infirmières qui projettent leurs valeurs, et souvent leurs préjugés, sur ce que vivent les patients dont ils ont la charge. ».
Voici un exemple qui illustre très bien les différences qui existent entre les cultures en ce qui concerne le sens même qui est donné à la douleur : « Un ethnologue raconte que dans la société qu’il étudie, une femme sachant qu’il possède une trousse de secours lui amène son enfant dont elle dit qu’il a un léger « bobo » au pied, la mère comme l’enfant ne semblent pas considérer la blessure avec gravité. Lorsque l’ethnologue détache le bandage en feuille de bananier de l’enfant, il découvre avec stupéfaction que l’os de l’enfant dont le pied ressemble, selon les termes de l’ethnologue à « une masse gélatineuse » est aperçu. Dans cette même société, il est appelé une autre fois au chevet d’une petite fille souffrant d’une constipation. Ce dernier cas, d’une gravité moindre aux yeux de l’ethnologue est considéré comme très grave par les membres de cette société du sud-ouest de la Tanzanie, car la constipation peut-être due à une action malveillante, par exemple celle d’un sorcier. ». Pour évaluer la douleur, il est donc primordial de prendre en considération l’origine ethnique, la religion ou la philosophie de vie des personnes soignées, et, dans le cas d’enfants hospitalisés, de l’origine de leurs parents. Ils exercent un œil critique sur la prise en charge de la douleur de leur enfant, en fonction de leurs croyances et de leurs origines ethniques.
Globalement les patients pratiquant une religion du livre (juif, chrétien, musulman) considèrent que la douleur est une volonté de Dieu, une épreuve et l'attitude courageuse face à celle-ci (leur) permet de racheter les fautes de l'humanité. A contrario, il est étonnant que certains patients qualifiés de "méditerranéens" pratiquant les religions du livre extériorisent bruyamment leur douleur et exagèrent leur souffrance, ce qui au milieu du XX siècle a donné naissance au mythe du "syndrome méditerranéen". Outre le fait qu'il ne s'agit pas d'un syndrome avec des symptômes précis, il est constaté qu'outre-Atlantique, des personnes de mêmes cultures religieuses en sont d'excellents exemples. Concernant les douleurs de l'accouchement, une grande retenue des femmes asiatiques (en particulier du Sud-Est) qui, par leur attitude craignent de jeter la honte sur leurs familles, est observée tandis que les latino-américaines sont, par croyance, dans le registre tout à fait opposé, plus elles crient, plus l'enfant leur appartient et sera beau. La manifestation de la douleur a donc une composante culturelle à ne pas négliger.
Psychologie
La prise en charge de la douleur peut s’expliquer par le fait que « (…) la pratique quotidienne d’actes douloureux oblige le soignant à mettre en œuvre un certain nombre de mécanismes de défense visant à le protéger, à le prémunir contre l’enlisement et la contamination par la souffrance de l’autre… » Un aspect intéressant de l’écho que peut produire la douleur de l’enfant est noté chez le soignant : le déni. « Reconnaître, admettre la réalité de la douleur de l’enfant est un exercice difficile pour beaucoup d’équipes accueillant des enfants. D’autant que la non-reconnaissance de la douleur est plus facile chez l’enfant car ses moyens d’expression sont plus limités. » (…) « Ce déni est souvent le reflet d’un malaise chez les soignants, d’une incompréhension de l’attitude de l’enfant, d’un dysfonctionnement au sein d’un service. » . Dans les services, il est dit que : « Ce n’est pas de la douleur, c’est de la peur ou de l’anxiété… », ou bien : « C’est de la douleur mais il oubliera… », ou bien encore : « C’est dans la tête, c’est psychologique… ». Le déni de la réalité est un mécanisme de défense des soignants qui nient totalement une part plus ou moins importante de la réalité externe. « Le déni est un mécanisme psychologique où la personne réagit comme si sa pensée était toute puissante et qu’il suffisait de refuser la pensée d’une chose pour que cette chose n’existe pas. Mécanisme pathologique quand il est prévalent et rigide mais qui se retrouve sous une forme atténuée chez tout un chacun sous la forme : « il ne faut pas penser au malheur, à la mort, etc. » ; héritage de la pensée magique chez les jeunes enfants. Dans la relation de soin, ce déni se manifeste rarement de façon ouverte mais plutôt de manière inconsciente qui peut se traduire par la persistance d’attitudes nocives (le déni favorise les conduites à risque)… ». Il existe une autre notion qui peut rentrer en ligne de compte dans ce déni des soignants face à la douleur de l’enfant : le concept d’amnésie infantile qui fait partie du développement psychologique de l’enfant. Il est vrai « que nous avons tous été des enfants ». Mais cette période de notre vie que nous avons tous en commun est recouverte « d’un voile d’étrangeté », peu, voire aucun souvenir de cette époque ne nous revient consciemment à la mémoire. « Qu’il est donc difficile de comprendre ce que veut, ce que cherche, ce que demande un enfant ! » : cela explique cette facilité des soignants à ne pas prendre en compte la douleur de l’enfant qu’il soigne, ne se souvenant pas eux-mêmes de ce qu’ils ont ressenti et vécu à cette période de leur vie. Un autre concept intéressant concernant le vécu de la douleur par les soignants est le transfert. Les soignants adultes résistent mieux à la douleur en général, et donc transfèrent leurs ressentis et leurs émotions sur la personne qu’ils soignent. Ils pensent que l’enfant supporte la douleur de la même façon qu’ils le feraient.
Pousser un juron peut également avoir un effet anti-douleur.
Recherche
Il existe une association internationale pour l'étude de la douleur (International Association for the Study of Pain ou IASP), basée à Seattle puis à Washington. Elle soutient la recherche dans ce domaine, publie une lettre mensuelle et a notamment publié une nouvelle classification des douleurs chroniques pour permettre aux chercheurs et cliniciens traitant la douleur d'utiliser un vocabulaire commun, codifié et approuvé, incluant une taxonomie des formes de la douleur et leurs abréviations (en 1986, actualisé en 1994 2011). Cette classification inclut des syndromes douloureux régionaux complexes (SDRC) et des sections spécialisées sur la douleur abdominale, pelvienne, et urogénitales ( révisée en 2012).
Dans le Règne animal
Les connaissances concernant la nociception et la douleur chez les animaux invertébrés sont encore très fragmentaires.

L'une des méthodes pour repérer la douleur chez les humains est de poser une question : une personne peut exprimer une douleur qui ne peut être détectée par des mesures physiologiques connues. Cependant, comme chez les nourrissons, les animaux non-humains ne peuvent poser de question sur ce qu'ils ressentent ; ainsi les critères définis aux humains ne peuvent être attribués aux animaux. Les philosophes et scientifiques se sont penchés sur ces difficultés d'expression. René Descartes, par exemple, explique que les animaux manquent de conscience et font l'expérience d'une douleur différente de celle ressentie par les humains. Bernard Rollin (en) de l'Université d'État du Colorado, principal auteur de deux lois fédérales concernant la douleur animale, rédige que les chercheurs, durant les années 1980, restaient incertains concernant l'expérience de la douleur ressentie par les animaux, et que les vétérinaires, formés aux États-Unis avant 1989, apprenaient à ignorer la douleur chez les animaux. Lors de ses discussions avec des scientifiques et autres vétérinaires, il lui était demandé de « prouver » que les animaux sont conscients et de fournir des preuves « scientifiquement acceptables » qui permettraient de mettre en avant la douleur animale. Carbone rédige que la perception dans laquelle les animaux souffrent différemment des humains reste peu répandue. La capacité des espèces invertébrées chez les animaux, telles que les insectes, à ressentir la douleur et la souffrance reste également incertaine.
La présence de la douleur chez les animaux reste incertaine pour quelques-uns, mais elle peut être repérée à l'aide de réactions comportementales ou physiques. Les spécialistes croient actuellement que tout animal vertébré peut ressentir la douleur, et que certains invertébrés, comme la pieuvre, le peuvent également. Quant aux autres animaux, plantes et autres entités, la capacité physique à ressentir la douleur reste une énigme dans la communauté scientifique, car aucun mécanisme par lequel la douleur peut être ressentie n'a été détecté. En particulier, il n'existe aucun nocicepteur connu dans des groupes tels que les plantes, champignons et la plupart des insectes.
Évaluation
L'évaluation relève parfois de la gageure. Suivant l'espèce animale et le type de douleur, l'évaluation peut être relativement facile ou impossible.
En général, les douleurs chroniques sont silencieuses et se manifestent par des troubles fonctionnels plus ou moins marqués (position antalgique, comportements d'évitement, irritabilité, anorexie et parfois apathie). Les douleurs aiguës sont plus visibles et faciles à mettre en évidence par une palpation-manipulation appropriée.
Il existe des grilles de notations pour certaines affections et espèces mais elles sont surtout employées en recherche.
Traitement
La douleur animale a longtemps été négligée pour diverses raisons : sous médicalisation de plusieurs espèces, un sondage Insee a donné il y a quelques années un taux de médicalisation des chiens de 50 % et de 30 % pour les chats; ignorance plus ou moins volontaire, les animaux n'exprimant pas toujours leur douleur par des moyens compréhensibles par des humains inattentifs ; la prise en charge de la douleur exige une certain investissement pas toujours compatible avec les exigences de l'élevage ou du budget du ménage. Les médicaments ne sont pas toujours dépourvus d'effets secondaires. Les posologies de ces médicaments ne sont pas toujours connues pour toutes les espèces. Parfois, la suppression de la douleur peut mener à des complications : entorse dégénérant en luxation parce que l'animal, ne souffrant plus, a forcé l'articulation fragilisée. Mais plusieurs études récentes montrent l'intérêt de la prise en charge dans diverses affections, par exemple arthrose du chien et récupération post-opératoire dans plusieurs espèces. De plus, chaque jour de nouveaux médicaments et leurs posologies sont disponibles que ce soit en publication ou moins souvent sous une forme commerciale. Toutes les thérapies humaines sont applicables aux animaux mais certaines doivent encore être adaptées. L'ostéopathie a démontré ses vertus chez le cheval, le chien et le chat. La kinésithérapie fait son apparition sur la scène des thérapies vétérinaires, le plus souvent sous forme de conseils au propriétaire de l'animal mais quelques personnes se lancent dans diverses physiothérapies plus ou moins efficaces. L'acupuncture commence aussi à faire ses preuves. Le problème de ces thérapies est qu'il y a encore peu de gens réellement compétents et qu'il y a encore du travail de recherche à faire dans les indications et adaptations des traitements.
身体的疼痛指通常由身体损伤、病患或不良的外部刺激所引起的不舒服感觉。出于临床研究的需要,国际疼痛研究协会(International Association for the Study of Pain)将疼痛定义为「由真正存在或潜在的身体组织损伤所引起的不舒服知觉和心理感觉」
疼痛是主观的感觉,早于1968年疼痛处理专家Margo McCaffery首次提出一个在护理学界普遍使用的定义:「一个人说感到痛,这就是痛;他说痛仍在,痛就仍在。」(原文:Pain is whatever the experiencing person says it is, existing whenever he says it does)
身体疼痛是看医生的主要原因;在美国,有一半看医生的人是因为疼痛,是最普遍的原因。疼痛也是大部分病患的征状,可根据维持时间、强度、种类(如火烧、针刺般等)、位置等来诊断。通常疼痛会自然消退,或通过简单的止痛处理后消退,这可称作「急性」疼痛。但有时疼痛本身已是一种病患,如慢性痛症。近年痛症引起了不同学科专家的关注,如药理学、神经生物学、护理学、物理治疗和心理学,并形成了疼痛处理(Pain management)这门在麻醉学、物理治疗、神经学、精神科等专科之下的附属专科。
用语区分
本文的疼痛(pain)指身体的疼痛,是主观、有意识的感觉。而痛觉(Nociception)则指感受器、周围神经系统、脊髓和脑受有害刺激而引起的无意识活动。
分类
表面躯体疼痛(或皮肤疼痛)由皮肤或身体表面组织受损而引起。由于皮肤痛觉感受器分布细密,所以其产生的痛觉明显、位置明确但短暂。小伤口和轻度烧伤引起的疼痛属此类。
深层躯体疼痛源自韧带、腱、骨、血管或肌肉,由躯体痛觉感受器感应,其分布较疏,引起隐隐作痛的感觉,位置亦不明显。扭伤、断骨和肌膜疼痛症候群属此类。
内脏疼痛源自身体的器官。内脏痛觉感受器的分布更疏,产生的痛感更强和更长时间,更能检查出引起痛觉的地方。
GND: 4052823-6
NDL: 00573441

 词典释义:
词典释义:
 义词:
义词: ;
; 的;
的; ,抑
,抑

 ;
;