Transplantation légendaire de la jambe d'un Maure sur Justinien par Saints Côme et Damien. Ditzingen, XVI siècle.
En médecine, une greffe ou transplantation est une opération chirurgicale consistant à remplacer un organe malade par un organe sain, appelé « greffon » ou « transplant » et provenant d'un donneur. La différence entre transplantation et greffe est que la première est réalisée avec une anastomose chirurgicale des vaisseaux sanguins nourriciers et/ou fonctionnels, alors que la seconde est avasculaire. Font donc l'objet de transplantations les organes (généralement) : cœur, poumon, foie, reins, tandis que les greffes concernent la cornée, la moelle, etc.
Historique
Des greffes sont imaginées dans les mythologies égyptiennes et gréco-romaines ou dans les miracles chrétiens (Côme et Damien greffant une jambe de Maure pour remplacer la jambe nécrosée d'un patient). Le premier témoignage crédible d'une autotransplantation est due à Sushruta 800 ans av. J.-C. qui décrit des greffes de peau sur les nez amputés des criminels. Au Moyen Âge, les savants pratiquent surtout la greffe végétale. Au XVI siècle, Gaspare Tagliacozzi réalise avec succès des autogreffes de nez mais échoue dans les allogreffes. Le XVIII siècle voit le développement des expérimentations de greffes sur animaux qui aboutit en 1902 à la première autogreffe réussie d'un rein sur un chien par Emerich Ullmann.
C’est vers 1906 que les premières greffes d’organes sur l'homme ont lieu mais elles se soldent toutes par des échecs entraînant la mort du « cobaye humain ». Mathieu Jaboulay et son interne Alexis Carrel font les toutes premières greffes de reins de porcs ou de chèvres sur des femmes mais elles échouent : les patientes atteintes d’insuffisances rénales meurent en quelques jours. Ces échecs permettent de découvrir un des principaux obstacles de la greffe : le rejet. L'origine de ce dernier a été attribuée à un problème immunologique dès les années 1950. Les premières tentatives pour pallier ce problème consistaient à réaliser une irradiation de l'organisme receveur, conduisant à la destruction quasi totale des cellules immuno-compétentes et permettant une acceptation prolongée du greffon. Différents médicaments anti-rejets furent testés par la suite, dont les corticoïdes, la mercaptopurine en 1959, puis l'azathioprine en 1961, permettant d'effectuer des transplantations chez l'homme sans recours à l'irradiation.
Le 7 décembre 1905 a eu lieu la première greffe de cornée avec succès, par le docteur Eduard Zirm (1863-1944). Le donneur, était un jeune garçon de 11 ans devant subir une énucléation d'un œil blessé mais à la cornée intacte. D'autres tentatives avaient été décrites avant cette date mais avaient abouti à des échecs.
La première transplantation rénale à partir d'un donneur vivant a eu lieu en 1952 sur le jeune Marius Renard par l'équipe de Louis Michon à l'Hôpital Necker à Paris, les suites néphrologiques étant assurées par Jean Hamburger. Le jeune homme mourut 21 jours plus tard.
En 1954, alors que les sites de Boston et de Paris (équipe de René Küss et Jean Hamburger) sont en concurrence, l'américain Joseph Murray réalise la première transplantation rénale réussie au monde, en la pratiquant sur des jumeaux monozygotes.
La première transplantation de moelle a été faite en 1957 par Edward Donnall Thomas.
La première transplantation de foie a eu lieu en 1963 par le P Thomas Starzl.
La première transplantation cardiaque a eu lieu en 1967 par le professeur Christiaan Barnard en Afrique du Sud. La survie n'a été alors que de 18 jours. On peut citer en France le Professeur Edmond Henry qui réussit la 1 transplantation cardiaque sur Emmanuel Vitria qui vécut avec une telle transplantation de 1968 à 1987.
La première greffe du foie en France, suivie d'une survie relativement prolongée pour l'époque, a été réalisée par Jean Paul Clot et Henri Garnier, en 1968.
La première greffe de moelle osseuse a eu lieu en 1968.
1979 : première greffe de trachée. En 2005, première greffe à l'aide d'un segment d'aorte. En 2008, une greffe de bronche souche gauche est effectuée en Espagne, le greffon étant la trachée d'un donneur préparé de telle sorte qu'il ne soit plus nécessaire d'avoir un traitement immunosuppresseur.
La première transplantation du poumon a eu lieu en Belgique en 1968.
La première greffe de larynx réussie a eu lieu en 1998 par le P Marshall Strome (Cleveland, Ohio) sur le patient Timothy Heidler qui a ainsi recouvré l'usage de la parole. Il s'agit de la première greffe d'organe non essentielle à la survie.
La première double transplantation de mains (avec avant-bras) a eu lieu en janvier 2000 (P Dubernard).
En 2003 eu lieu la première transplantation de langue à Vienne.
La première transplantation partielle de visage a eu lieu au CHU d’Amiens par les équipes de Bernard Devauchelle et Jean-Michel Dubernard en novembre 2005 sur Isabelle Dinoire.
En 2006, la première transplantation de pénis est effectuée à l'hôpital de Guangzhou (Chine) par l'équipe du docteur Weilie Hu. En dépit de l'absence de signes de rejet, le patient a demandé l'ablation du greffon après 14 jours.
En 2008, le 1 août, la première transplantation de deux bras entiers a été réalisée en Allemagne à la clinique universitaire de Munich, par une équipe de 40 personnes sous la direction des professeurs Christoph Hijhnke et Edgar Biemer.
En 2009, le 4 et 5 avril, une greffe simultanée du visage et des mains sur un homme brûlé lors d'un accident est réalisée à l'hôpital Henri-Mondor de Créteil. Les greffes sont dirigées par le professeur Laurent Lantiéri et le docteur Jean-Paul Méningaud pour la greffe du visage, et par le docteur Christian Dumontier pour la greffe des mains.
En 2010 a lieu la première greffe totale de visage par une équipe espagnole.
En 2014, première greffe d'utérus à Göteborg qui a permis la naissance d'un enfant.
Types de greffe
Les types de greffes peuvent être classés suivant l'origine du greffon :
Autogreffe : le greffon appartient au receveur. Il s'agit essentiellement de tissus ou de cellules.
Isogreffe : le greffon appartient au jumeau monozygote du receveur, cas par essence rarissime.
Allogreffe : le donneur et le receveur appartiennent à la même espèce. C'est le cas le plus fréquent.
Xénogreffe : le donneur est d'une espèce différente mais proche génétiquement du receveur. Les xénogreffes sont pour l'instant essentiellement expérimentales.
Organes transplantés
Les transplantations les plus fréquentes sont les transplantations du rein. On pratique également des transplantations du foie, du cœur, du poumon, du bloc cœur/poumon, du pancréas et plus rarement de l'intestin. On sait également greffer des tissus : cornée, os, valves cardiaques ou vaisseaux sanguins, de la moelle osseuse. Il existe également des techniques expérimentales de transplantations de tissus composites (main, partie du visage).
Certaines transplantations permettent de sauver une vie, d'autres d'éviter de lourds traitements (la transplantation du rein permet par exemple d'éviter la dialyse).
Il doit exister une certaine compatibilité immunologique entre le receveur et l'organe transplanté afin de diminuer le risque de rejet (réaction du système immunitaire du receveur contre l'organe transplanté ou greffé pouvant conduire à la destruction de ce dernier). Au minimum, une compatibilité au niveau du groupe sanguin est requise. La meilleure adéquation possible, quant au groupe HLA, reste souhaitable, même si elle est moins impérative.
La transfusion sanguine n'est pas considérée comme une greffe car elle ne pose pas les mêmes problèmes : le sang du donneur n'exige qu'une compatibilité de groupe sanguin et aucun traitement immunosuppresseur n'est requis, les éléments sanguins transfusés n'étant là que pour permettre au patient de passer un cap et étant progressivement remplacés par ceux de ce dernier.
Une fois greffé, l'organisme des receveurs considère le nouvel organe comme un objet étranger. Le malade doit donc suivre un traitement immunosuppresseur à vie pour éviter le rejet du greffon (sauf pour les valves cardiaques, qui sont traitées avant la transplantation pour ne pas susciter de rejet, et la cornée).
Prélèvement d'organe
À partir d'un donneur en état de mort encéphalique
C'est un état très différent du coma, puisque le cerveau est définitivement détruit.
La mort encéphalique, définie comme la "destruction du tronc cérébral associée à celle des hémisphères du cerveau", est un état très rare (environ 3 000 identifiés en France sur environ 500 000 décès).
Son diagnostic doit être effectué par deux médecins non impliqués dans une quelconque activité de transplantation. La mort encéphalique est déclarée après examen clinique constatant :
l'absence de conscience
l'absence de réflexes du tronc cérébral
l'absence de ventilation spontanée
La destruction totale et définitive du cerveau, confirmée par deux encéphalogrammes et une artériographie cérébrale.
À partir d'un donneur vivant
Une personne en bonne santé a la possibilité de donner un organe de son vivant. C’est le cas par exemple du rein, d’une partie du foie ou très rarement du poumon. On peut en effet vivre en bonne santé avec un seul rein, une partie du foie (car c’est un organe qui se régénère rapidement) ou une partie d'un poumon.
Ce don n’est possible que si le donneur est majeur et proche du receveur. La loi de bioéthique encadre les conditions dans lesquelles une personne peut donner un organe de son vivant. Depuis la révision de la loi de bioéthique du 7 juillet 2011, ce don est possible pour "toute personne ayant une relation étroite et stable depuis au moins deux ans avec le receveur" . Cet élargissement du cercle des donneurs vivants est applicable depuis le 8 juillet 2011, date de publication de la loi au Journal Officiel.
En revanche, la publication d'un décret sera nécessaire pour que la réalisation de dons croisés devienne possible. Il s'agit d'une autre nouveauté de la loi de bioéthique : en cas d'incompatibilité entre la personne ayant exprimé l'intention de don et la personne dans l'intérêt de laquelle le prélèvement peut être opéré en vertu des premier ou deuxième alinéas, rendant impossible la greffe, le donneur et le receveur potentiels peuvent se voir proposer le recours à un don croisé d'organes. Celui-ci consiste pour le receveur potentiel à bénéficier du don d'une autre personne ayant exprimé l'intention de don et également placée dans une situation d'incompatibilité à l'égard de la personne dans l'intérêt de laquelle le prélèvement peut être opéré, tandis que cette dernière bénéficie du don du premier donneur.
Les transplantations issues de donneur vivant les plus fréquentes concernent le rein, le risque pour le donneur étant extrêmement faible. Elles présentent en outre plusieurs avantages pour le receveur : elles fonctionnent mieux et plus longtemps que les greffes de rein à partir de donneur décédé. En outre, elles permettent de raccourcir ou de supprimer la période difficile d’attente en dialyse, ce qui comporte des avantages considérables sur les plans familiaux, personnels et professionnels. En raison de leurs avantages mais aussi de l'importance de la pénurie de greffons provenant de donneurs décédés, les greffes rénales à partir de donneurs vivants devraient être amenées à se développer en France dans les années qui viennent. Pour le foie et le poumon, les risques pour le donneur sont beaucoup plus importants et ces greffes sont de moins en moins pratiquées en France, hormis en pédiatrie pour le foie.
Il n'y pas d'âge limite pour être donneur.
Sur patient après arrêt cardiaque définitif
Sous certaines conditions bien précises (contraintes temporelles notamment) les organes (rein, foie, poumon) de personnes en arrêt cardiaque et respiratoire définitif peuvent être prélevés. On sait aujourd’hui que les résultats des greffes de ces organes sont aussi bons que ceux provenant de donneurs en mort encéphalique. Des programmes de ce type ont démarré en France fin 2006. On estime qu'ils pourraient conduire à augmenter d'environ 30 % le nombre de greffons disponibles.
Selon le protocole français, anglais et espagnol, le diagnostic d’arrêt circulatoire persistant est évoqué devant la constatation de l’absence d’une reprise d’activité cardiaque au bout de 30 minutes de réanimation médicalisée bien conduite, réalisée sur les lieux de l’intervention. Devant cet échec de la réanimation médicale, le transfert du patient est alors envisagé vers un centre hospitalier et les manœuvres thérapeutiques (ventilation mécanique, massage cardiaque continu) sont poursuivies. Le constat de décès, comportant la constatation d’un arrêt cardiaque irréversible pendant 5 minutes après l’arrêt des manœuvres de réanimation, est effectué en milieu intrahospitalier et l'éventualité d'un prélèvement peut être envisagée. Le prélèvement est alors effectué idéalement le plus tôt possible (le temps entre la constatation du décès et la mise en conditionnement du greffon pour le transport ne devant pas excéder la demi-heure pour le foie, dans l'heure pour les reins).
Le donneur peut être également décédé depuis quelques heures (don de cornée).
La vente d'organes
La vente d'organes est strictement interdite en France, elle est considérée comme un délit et est punie par la loi : tout contrevenant risque sept ans de prison et 100 000 € d'amende. Le don et la greffe d'organes sont en France l'activité médicale la plus réglementée, dont l'organisation est encadrée par l'Agence de la BioMédecine.
Sur le plan international, bien que posant un problème d'éthique et de sécurité sanitaire, c'est une pratique qui se développe : près de 5 % des transplantations seraient faites sur cette base (achat d'un organe d'un « donneur », essentiellement issu d'un pays pauvre). Près de 10 % des transplantations de rein au niveau mondial se feraient également par ce biais.
Bilan des greffes
En France
Le rapport d’activité 2008 de l’Agence de la Biomédecine permet de prendre la mesure de la situation de pénurie d’organes en France.
En 2008, 13 698 patients ont été en attente d’une greffe d’organes. Parmi eux, 10 180 attendaient un rein. 4 620 d’entre eux ont pu être greffés à partir de 1 610 personnes décédées et 232 donneurs vivants, soit 33,7 % des patients. En ce qui concerne le rein, 2 937 greffes ont été réalisées, ce sont donc seulement 28,8 % des patients en attente qui ont pu être transplantés. Les greffes de reins provenant de donneurs vivants ne représentaient que 7,5 % du total (222 patients). Cette proportion reste très faible en comparaison à celle de beaucoup de nos voisins européens, comme les Pays-Bas (400) ou le Royaume-Uni (800).
L'Agence de la biomédecine a rendu public les chiffres de 2015 : en 2015, 5 746 personnes ont bénéficié d'une greffe, ce qui correspond à 400 personnes de plus qu'en 2014. L'étude a également précisé qu'en 2015, 54 659 personnes portent une greffe, soir 35% de plus depuis 2006.
Aussi, d'après l'agence Biomédecine, sur les 24 147 personnes ayant bénéficié d'une greffe entre 1993 et 2005 :
90,4% étaient en vie un an après leur opération, et
62,5% étaient en vie dix ans après leur opération.
Plus de 200 malades décèdent, chaque année, faute de greffon. Il convient de souligner que ces décès recensés ne reflètent pas totalement la réalité. En effet, les patients dont l’état de santé se dégrade en raison d’une trop longue attente sont en général désinscrits de la liste lorsque leurs médecins estiment qu’ils ne sont plus en état de recevoir une greffe. Les morts liés à la pénurie sont donc vraisemblablement sensiblement plus nombreux.
Par ailleurs, alors que 35 000 malades sont dialysés en France, moins d’un tiers d’entre eux sont inscrits chaque année sur liste d’attente de greffe, alors même que l’on sait que les contre-indications à la transplantation rénale sont devenues marginales, y compris pour les patients les plus âgés . Il existe donc des difficultés profondes d’accès à la liste d’attente (par exemple, 50 % des patients de moins de 60 ans ne sont toujours pas inscrits sur la liste d’attente 18 mois après le démarrage de la dialyse), qui se traduisent par une sous estimation vraisemblablement très importante des besoins de la population en termes de transplantation rénale.
La source de don d’organes que représente la mort encéphalique est très limitée. Ainsi, il a été récemment montré que le nombre maximal de donneurs potentiels de ce type était environ de 4 000 chaque année, alors qu’il en faudrait 11 000 pour répondre aux besoins ! 3 181 donneurs potentiels en EME (état de mort encéphalique) ont été recensés en France en 2008. On constate donc que l’on est désormais très proche du niveau optimal. Cela implique que si l’amélioration du recensement et la diminution du taux de refus des proches doivent demeurer des priorités, elles ne seront quoi qu’il en soit pas suffisantes pour répondre de manière satisfaisante aux besoins des patients en attente de greffe. Le recours à d’autres sources de prélèvement (donneurs décédés à la suite d'un arrêt cardiaque, donneurs vivants) apparaît désormais comme un impératif.
Dans les autres pays
En 2006, en Grande-Bretagne, près de 4 000 transplantations ont été faites alors que la liste d'attente comporte plus du double de patients.
Compte tenu de ses avantages, la transplantation de rein à partir d'un donneur vivant progresse depuis quelques années. La France reste très en retrait par rapport à d'autres pays (Norvège, États-Unis, etc.). Compte tenu des faibles risques encourus par les donneurs, les questions éthiques qu'elle soulève sont moins aiguës que pour le foie ou le poumon
La recherche se tourne vers la xénogreffe, notamment à partir du cochon. L'objectif est de modifier les gènes de l'animal afin que ses organes ne soient pas rejetés immédiatement, mais d'autres risques sont afférents, notamment de transmission de virus de l'animal à l'homme.
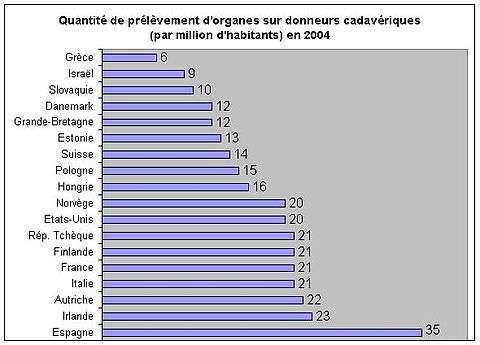
Les résultats du graphique prouvent que les choix de société et le volontarisme politique peuvent avoir un grand impact sur le nombre de greffes réalisées dans un pays.
Les résultats des greffes s'améliorent régulièrement, c'est aujourd'hui une technique fiable et validée. Certains greffés le sont maintenant depuis près de 40 ans, ce qui leur a permis de vivre pratiquement l'intégralité d'une vie. Michel Raymond Corniglion est le plus ancien greffé cardiaque au monde (greffé depuis 1981), et Edith Helm, la plus ancienne greffée du rein (1956).
Risques des greffes
Le risque de l'intervention est majoré du fait de la fragilité du patient receveur.
Le principal risque est celui du rejet de greffe : il peut être aigu ou chronique et se traduire par la perte rapide et irréversible du greffon ou une lente dégradation de la fonction de ce dernier. Ce risque est diminué par le traitement antirejet et la surveillance régulière, permettant de détecter les signes avant-coureurs d'un rejet débutant et sa prise en charge.
À moyen et à long terme, du fait des traitements immunosuppresseurs requis, il existe une majoration du risque d'infections et de cancers (en premier lieu les lymphomes non hodgkiniens).
Certains produits à haute teneur en caféine sont contre indiqué même après la greffe.
Chiffres
En 2007, en France, selon l'Agence de la BioMédecine :
13 074 patients ont eu besoin d'une greffe,
4 6** greffes ont été réalisées,
231 personnes sont décédées faute de greffons,
Presque 4 000 greffes de cornées ont été réalisées,
Donneurs : sur 3 144 personnes en état de mort encéphalique, 1 562 ont été prélevés
Organes greffés en 2007 sur 4 6** personnes, selon l'Agence de la BioMédecine en France
Cœur : 367 soit 5,7 %
Cœur-poumons : 20 soit 0,43 %
Poumons : 202 soit 4,33 %
Foie : 1 060 soit 22,72 %
Rein : 2 911 soit 62,4 %
Pancréas : 99 soit 2,12 %
Intestin : 6 soit 0,13 %
Le rein est donc la première opération de greffe réalisée en France avec 2 911 patients greffés en 2007, soit 62,4 % des greffes. La greffe d'intestin reste anecdotique avec six interventions réalisées en 2007.
Greffés célèbres
Jonah Lomu
Marius Renard
Emmanuel Vitria
Niki Lauda
Bruno Kreisky
Charlotte Valandrey
Isabelle Dinoire
Clint Hallam
Denis Chatelier
Ivan Klasnić
Demi-Lee Brennan (son corps a acquis le système immunitaire de son donneur d'organes)
Connie Culp
Michel Raymond Corniglion
Mouss Diouf
Edith Helm
Steve Jobs a bénéficié d'une transplantation hépatique (greffe du foie)
Éric Abidal
Records
Sylvain Bédard greffé du cœur en 2000 atteint une altitude de 6 120 mètres le 2 décembre 2004.
Paul Baudry greffé du cœur en 2009 atteint une altitude de 6 136 mètres le 12 juillet 2013.

 词典释义:
词典释义:
 ,
,
 栽
栽
 栽
栽
 ,
,
 术
术




 居
居

 ;
;
 ,
,
 术
术




 免疫
免疫