La schizophrénie est un trouble mental sévère et chronique appartenant à la classe des troubles psychotiques. Ce trouble apparaît généralement au début de l'âge adulte et affecte environ 0,7 % de la population. Comme les autres psychoses, la schizophrénie se manifeste par une perte de contact avec la réalité et une anosognosie, c'est-à-dire que la personne qui en souffre n'a pas conscience de sa maladie (à tout le moins pendant les périodes aiguës). Cette particularité rend difficile l'acceptation du diagnostic par la personne schizophrène et son respect du traitement.
Les symptômes les plus fréquents en sont une altération du processus sensoriel (hallucination) et du fonctionnement de la pensée (idées de référence, délire). La personne atteinte de schizophrénie entend des voix qui la critiquent ou commentent ses actions. Elle peut aussi percevoir des objets ou des entités en réalité absents. Elle accorde à des éléments de l'environnement des significations excentriques ou croit qu'ils ciblent sa personne, en dehors de tous liens logiques. Typiquement, la personne schizophrène a l'impression d’être contrôlée par une force extérieure, de ne plus être maître de sa pensée ou d'être la cible d'un complot à la finalité mal circonscrite.
La schizophrénie s'accompagne aussi généralement d'une altération profonde du fonctionnement cognitif et social, de l'hygiène, de la régulation des émotions, de la capacité à entreprendre ou planifier des actions centrées sur des buts. L'espérance de vie des personnes touchées est estimée inférieure de 12 à 15 ans à l'espérance de vie moyenne, à cause du risque plus élevé de problèmes de santé (lié à la pathologie ou à son traitement) et d'un plus fort taux de suicide (risque absolu de 5 %). Cette pathologie peut évoluer favorablement dans un délai plus ou moins long.
Ses sous-types reconnus sont la schizophrénie simple, hébéphrénique, paranoïde et catatonique.
Les causes de la schizophrénie et les facteurs provoquant ou précipitant les phases aiguës sont encore mal compris. La piste de la prédisposition héréditaire est bien documentée, mais il est assez certain que d'autres facteurs doivent entrer en interaction avec cette prédisposition pour faire éclore la maladie. Une perturbation du développement fœtal au second trimestre de la grossesse est fortement suspectée. Il apparaît que lorsque les défenses immunitaires de la mère sont sollicitées, lorsqu'elle est victime d'une malnutrition ou d'un important choc émotionnel durant cette période, cela augmente significativement le risque que son enfant développe une schizophrénie à l'âge adulte. Chez la personne schizophrène elle-même, la consommation de drogues et l'exposition à des stimulations sociales ou émotionnelles invasives précipitent les phases aiguës de la maladie.
La schizophrénie est couramment traitée par la prise de médicaments antipsychotiques (neuroleptiques) qui préviennent les phases aiguës ou diminuent l'intensité des symptômes. Certaines formes de psychothérapie et de soutien éducatif sont souvent prodiguées parce qu'elles favorisent aussi le maintien de la personne sur le marché du travail et dans la communauté. Dans les cas les plus sévères — lorsque l'individu présente un risque pour lui-même ou pour les autres —, une hospitalisation sans consentement peut être nécessaire. De nos jours, les hospitalisations sont moins longues et moins fréquentes qu'elles ne l'étaient auparavant. Cependant, seule une petite minorité de personnes souffrant de troubles mentaux adopte un comportement dangereux pour les autres.
Présentation
Étymologie
Le terme « schizophrénie » a été proposé pour la première fois, en 1911, par Eugen Bleuler, un psychiatre zurichois qui contestait le terme de « démence précoce » de Emil Kraepelin utilisé jusqu’alors.
Le terme de « schizophrénie » provient du grec « σχίζειν » (schizein), signifiant fractionnement, et « φρήν » (phrèn), désignant l’esprit.
Confusion avec le sens commun
Terme schizophrénie
La schizophrénie se traduit par des contours incertains, dans la personnalité, voire physiquement pour délimiter son corps (une approximation dans le discernement des contours identitaires, cernés avec difficulté), et non pas comme une dissociation de l'esprit en plusieurs parties.
Ainsi, la schizophrénie ne doit pas être confondue avec le phénomène de personnalités multiples (qui peut concerner les troubles dissociatifs de l'identité). L'amalgame est pourtant courant, et le terme schizophrénie (ou ses dérivés) est souvent utilisé à tort, notamment dans la presse ou le cinéma, pour désigner une entité aux facettes multiples, parfois antagonistes, ou un tiraillement entre des propos contradictoires.
Terme paranoïde
Le terme paranoïde est souvent associé au nom de schizophrénie et décrit un délire riche, illogique et incompréhensible. Il ne faut pas le confondre avec un délire paranoïaque, plus organisé et plus construit.
Développement
La schizophrénie se développe le plus souvent entre la fin de l'adolescence et le début de la vie adulte, période durant laquelle se développe le comportement social d'un individu. Chez 40 % des hommes et 23 % des femmes, la schizophrénie se déclare avant l'âge de 19 ans. Les troubles cognitifs sont souvent les premiers symptômes qui apparaissent chez la personne atteinte de schizophrénie. Ce sont des symptômes annonciateurs :
troubles d’attention, de concentration, manque de tolérance à l’effort : la personne atteinte prend du temps à répondre aux questions, à réagir aux situations demandant une réponse rapide. Il n’est plus capable de suivre ses cours, de se concentrer sur un film ;
troubles de mémoire : la personne atteinte de schizophrénie oublie de faire des tâches de la vie quotidienne (faire ses devoirs, aller à ses rendez-vous). Elle a de la difficulté à raconter ce qu’elle lit, à suivre une conversation. Sa mémoire autobiographique est affectée : elle oublie plusieurs moments de son histoire personnelle. La mémoire de travail de l'individu fonctionne plus difficilement : il est incapable d'effectuer plusieurs tâches en même temps en se souvenant où il en est dans chacune d’elles ;
troubles des fonctions exécutives : les fonctions exécutives sont essentielles à tout comportement dirigé, autonome et adapté, comme préparer un repas. La personne atteinte a de la difficulté à organiser et anticiper les gestes nécessaires à la réalisation d’une tâche, à anticiper les conséquences. Elle manque de planification, d’organisation des séquences d’actions pour réaliser un but et manque également de flexibilité, de discernement, de vérification, d’autocritique.
Ces premiers troubles entrainent progressivement des difficultés de socialisation chez la personne atteinte, provoquant un retrait social. Ils entrainent également le développement de signes moins spécifiques de la schizophrénie, comme une irritabilité, une dysphorie, ou une maladresse, durant cette phase prodromique.
Ces symptômes annonciateurs peuvent être présents de façon isolée ou associée et, bien qu’ils se présentent en premier, ils persisteront plus longtemps que les symptômes aigus.
Les schizophrénies sont caractérisées cliniquement par la dissociation psychique et la présence, en proportion variable, de symptômes dits positifs et négatifs. Cette classification a été introduite par la neuropsychiatre américaine Andreasen dans les années 1980.
Symptômes
Les symptômes de la schizophrénie sont connus depuis le début du XX siècle. Cependant, grâce aux travaux importants de Andreasen, il est aujourd'hui convenu de distinguer les symptômes positifs excédentaires (hallucination, délire, agitation) des symptômes négatifs déficitaires (apathie, anhédonie, etc.) de cette maladie. La recherche sur les causes et le pronostic de la maladie montre qu'il est même pertinent de distinguer les formes de schizophrénie à prédominance de symptômes négatifs (déficitaires) de ceux à prédominance de symptômes positifs (excédentaires).
Symptômes positifs
Les symptômes positifs (ou excédentaires) sont les symptômes qui s'ajoutent à l'expérience de la réalité et aux comportements habituels et qui ne sont pas ressentis normalement par les individus non malades : c’est leur présence qui est anormale. Ces symptômes se manifestent habituellement au début de l'âge adulte, entre dix-sept et vingt-trois ans chez les hommes et entre vingt et un et vingt-sept ans chez les femmes. Ils répondent positivement aux traitements pharmaceutiques. Ces symptômes sont ajoutés au fonctionnement normal de l'individu (ils sont en plus). Le terme « positif » ne veut pas dire qu'ils soient de bon ou de mauvais pronostic.
Tout d'abord, la personne schizophrène a des hallucinations, celles-ci pouvant impliquer l'ensemble des sens. Les plus courantes sont des hallucinations auditives, sous la forme de voix imaginaires, souvent étranges ou persécutrices. En complément, la personne présente des accès de délires, des erreurs de jugement logique. Elle s'imagine que la personne qui la regarde ou qui la croise dans la rue est là pour l'espionner. Elle se sent surveillée, persécutée, en danger ou croit que la télévision lui envoie des messages. Elle est convaincue d’avoir le pouvoir d'influencer les événements dans le monde, d'être contrôlée par une force extérieure ou que d'autres individus peuvent lire dans ses pensées. Les hallucinations sont d'ailleurs couramment en relation et viennent renforcer ces idées délirantes.
La schizophrénie entraîne une déréalisation (impression d'étrangeté du monde, qui paraît irréel, flou, qui manque de sens) ou une dépersonnalisation (impression d'étrangeté face à soi-même).
La personne présente, de plus, des troubles cognitifs regroupés sous le terme de désorganisation ou troubles du cours de la pensée. Ce dernier point peut aller de la perte du cours de sa pensée ou de ses idées, avec des phrases sans liens évidents, jusqu'à des suites de mots complètement incohérentes dans les cas les plus sévères (symptôme de schizophasie ou phénomène du « coq à l'âne »). Cette désorganisation de la pensée se manifeste par une difficulté à rester concentré sur un raisonnement ou sur une conversation, à diriger ses pensées vers un but, par une suggestibilité, une pensée tangentielle (qui veut simplement dire que la personne fuit une conversation ou une réponse à une question posée), de la difficulté à associer des idées entre elles, un discours illogique. Le malade perd le fil de ses idées. La personne atteinte peut dire des phrases sans suite ou incompréhensibles et inventer des mots (néologisme).
Le comportement du malade est également très désorganisé, avec une incapacité à prendre des décisions et des initiatives appropriées à la situation. Des agissements bizarres peuvent également être perçus, par exemple fermer les stores de la maison par crainte d’être espionné, collectionner des bouteilles d’eau vides. La pensée du malade manque de fluidité et de flexibilité. Ses discours et ses comportements sont répétitifs, rigides. Le malade a du mal à fournir une pensée abstraite. Il a tendance à interpréter de façon erronée, ou selon des critères personnels des concepts abstraits. Il peut avoir aussi un syndrome d'automatisme mental (vol de pensée ou idées imposées par exemple). Il peut rencontrer de graves difficultés lorsqu'il essaie d'aborder de nouveaux sujets de conversations ou d'adopter de nouveaux comportements auxquels il n'est pas habitué.
Symptômes négatifs
Les symptômes négatifs (ou déficitaires) sont ainsi dénommés car ils reflètent le déclin des fonctions cognitives normales et se traduisent par une altération des fonctions cognitives complexes d'intégration : altération des fonctions mnésiques, difficultés de concentration, pauvreté du langage spontané, du comportement moteur : aboulie, amimie, apragmatisme, mais aussi du fonctionnement social ou émotionnel : altération de la vie en relation, abrasion des affects et de la motivation (athymhormie) ou encore une absence de plaisir (anhédonie).
À l'inverse des symptômes positifs, les symptômes négatifs sont beaucoup plus résistants aux traitements médicamenteux actuels. Les traitements non médicamenteux essayent de les cibler.
Ces symptômes négatifs ont des conséquences beaucoup plus délétères et handicapantes sur la qualité de vie des personnes schizophrènes que les symptômes positifs et affectent plus fortement leur entourage.
On recense comme symptômes négatifs :
l'aboulie, qui peut être décrite comme un déficit de la volonté, une perte de la motivation causés par la maladie et à ne pas confondre avec une paresse ;
l'anergie ou perte d'énergie ;
l'anhédonie ou incapacité à éprouver du plaisir, qui se manifeste dans les activités de loisir et également dans la sexualité ;
l'apathie ou incapacité à réagir ;
l'apragmatisme qui est un déficit dans la capacité à entreprendre des actions ;
l'incurie qui est consécutive à l'impossibilité à s'occuper de soi ;
le désintérêt ;
le retrait social qui se manifeste par une diminution marquée des relations interpersonnelles. La « préoccupation autistique » décrit le malade préoccupé essentiellement par ses pensées et sensations intérieures (introspection) et ne parvenant plus à s'intéresser à son environnement, ni à s'y adapter. Il parle tout seul, s'isole ;
un habillement atypique ;
la froideur affective, souvent ressentie en présence de patients souffrant de schizophrénie, qui témoigne d'une restriction de l'expression émotionnelle. La mimique, la gestuelle, l'intonation de la voix semblent avoir perdu toute réactivité et modulation, un manque de réactivité. Un émoussement des affects - Diminution de l’expression d’émotions : le visage de la personne atteinte devient inexpressif, ses inflexions vocales diminuent (elle parle toujours sur le même ton), ses mouvements sont moins spontanés, ses gestes, moins démonstratifs. Des défauts dans la cognition sociale sont couramment associés à la schizophrénie ;
alogie, relâchement de l'association des pensées ou difficulté de conversation, désorganisation : la personne atteinte ne trouve plus ses mots, donne des réponses brèves et évasives et ne réussit plus à communiquer ses idées ou ses émotions ;
ambivalence : contradiction affective. J'aime/je déteste la même personne.
Signes primaires et secondaires
Ces signes sont dits « primaires » lorsqu'ils expriment directement le processus pathologique en cours.
Dans certains cas ces signes négatifs sont dits « secondaires » parce qu'ils sont les conséquences :
soit d'autres dimensions de la schizophrénie (par exemple le retrait social peut être consécutif à une activité hallucinatoire — qui est un signe positif — intense) ;
soit l'effet iatrogène des médicaments (notamment les neuroleptiques dits « classiques » qui provoquent un état d'indifférence psycho-motrice) ou de la prise en charge (le repli social est favorisé par l'hospitalisation au long cours).
Évaluation
Ces manifestations constituent la dimension négative de la schizophrénie. Elles sont les conséquences du processus pathologique de la schizophrénie. Elles ne doivent pas être considérées comme l'expression d'un trait de caractère (comme la paresse) ou d'un refus délibéré de s'intégrer socialement, mais comme une perte de compétences liée à la maladie.
Les symptômes négatifs sont fréquemment associés à des altérations des fonctions neurocognitives. Les capacités d'attention, de concentration et de mémoire sont altérées.
La présence de manifestations négatives prédominantes correspond à un sous-type de schizophrénie appelé « hébéphrénique » (et ce uniquement dans les critères du DSM-IV-TR, les sous-types de schizophrénie ayant été abandonnés dans le DSM.5).
Il faut faire la différence entre symptômes négatifs et la dépression qui peut être présente chez les patients souffrant de schizophrénie. Chez le sujet déprimé, on observe un ralentissement, une anhédonie, une aboulie ou un apragmatisme, mais il existe une humeur triste et des idées négatives sur l'avenir qui sont spécifiques. Dans ce cas il existe des modalités de prise en charge particulières.
Leur évolution temporelle est différente de celle des symptômes positifs. Les symptômes négatifs évoluent souvent au long cours. Ils répondent moins que les symptômes positifs aux traitements médicamenteux actuels et nécessitent l'emploi de stratégies non pharmacologiques favorisant les interactions sociales et l'intégration.
Les conséquences fonctionnelles de cette dimension clinique sont très péjoratives et souvent plus importantes que celles des symptômes positifs. Les capacités d'action et d'investissement étant réduites, les interactions sociales étant très diminuées, le patient souffrant de schizophrénie avec une symptomatologie négative prépondérante, a d'importantes difficultés dans les domaines de l'apprentissage et de l'activité professionnelle, ce qui renforce le handicap et l'exclusion sociale.
Symptômes de premier rang
Le psychiatre allemand Kurt Schneider (1887-1967) répertoria les formes particulières des symptômes psychotiques qui pouvaient, selon lui, distinguer la schizophrénie des autres psychoses. Ils sont appelés « symptômes de premier rang » et comprennent l'impression d’être contrôlé par une force extérieure, de ne plus être maître de sa pensée, du vol de la pensée, de l'écho et des commentaires de la pensée, l'impression que la pensée est transmise à d’autres personnes, la perception de voix commentant les pensées ou les actions du sujet, ou conversant avec d’autres voix hallucinées ; ce qui est proche de l'automatisme mental défini par Gaëtan Gatian de Clérambault dans les années 1920.
Bien qu'ils aient beaucoup apporté au diagnostic de la schizophrénie, la spécificité de ces symptômes de premier rang est actuellement remise en cause. Une revue des études conduites entre 1970 et 2005 montre qu'ils ne permettent pas de confirmer ou d'infirmer un diagnostic de schizophrénie. Cette revue suggère en conclusion que ces symptômes soient moins prépondérants à l'avenir dans le système du diagnostic des maladies mentales.
Évolution
Des études répétées depuis les années 1970 montrent que dans un tiers des cas, les personnes se rétablissent dans les premières années. Dans un autre tiers, les patients se rétablissent après 20–25 ans. Enfin, dans un dernier tiers, ils voient leur cas s'aggraver.
Études transculturelles de l'OMS sur le devenir au long cours
En 1969, l'Organisation mondiale de la santé (un organisme dépendant de l'ONU) commença une étude de recherche sur le devenir au long cours de patients atteints de schizophrénie, dans 9 pays : États-Unis, Royaume-Uni, Irlande, Danemark, Tchécoslovaquie, Russie, Inde, Nigeria et Colombie.
Les résultats furent surprenants et démontrèrent l'importance du traitement dans le rétablissement. Au bout de 5 ans d'études, les patients en Inde, au Nigeria et en Colombie avaient des résultats considérablement meilleurs que les patients des autres pays de l'étude, et notamment que ceux des États-Unis et du Royaume-Uni. La Russie avait le taux de rétablissement le plus bas, suivie des États-Unis et du Royaume-Uni.
Ils avaient plus de chances de devenir sans symptômes pendant la période de suivi, et, beaucoup plus important, ils bénéficiaient d’exceptionnellement bonnes relations sociales. Toutefois ces recherches furent remises en question, notamment quant à la validité des diagnostics de schizophrénie au Nigeria ou en Inde.
En réponse, l’OMS lança une étude dans ces 9 États en 1978, et cette fois s’occupait eux-mêmes du diagnostic des patients souffrant d’un premier épisode de schizophrénie, tous diagnostiqués selon les critères occidentaux. Au bout de deux ans, près des 2/3 des patients du Nigeria, de l'Inde et de la Colombie avaient de bonnes rémissions, et approximativement plus d'1/3 étaient devenus malades chroniques. Dans les pays riches, seulement 37 % des patients avaient une bonne rémission, et 59 % devenaient malades chroniques. Seulement 16 % des patients en Inde, au Nigeria et en Colombie étaient régulièrement maintenus sous antipsychotiques, contre 61 % des patients dans les pays riches.
Plus tard, en 1997, les chercheurs de l’OMS ont réinterviewé les patients de la première des deux études (15 ou 25 ans après l’étude initiale), et ils ont trouvé que dans ces trois pays, ils continuaient d’aller mieux. Au Nigéria, en Colombie et en Inde, 53 % des patients schizophrènes n’étaient simplement plus « jamais psychotiques », et 73 % avaient un travail dans le secteur formel ou informel.
Comorbidités
Les comorbidités, ou association à d'autres pathologies, sont fréquentes dans les schizophrénies : abus et dépendance aux substances, troubles anxieux, troubles de l'humeur, suicide, handicap social, effets indésirables des médicaments (iatrogénie).
Diagnostic
Critères diagnostiques
Les critères diagnostiques utilisés sont souvent ceux des classifications internationales : DSM-IV ou la classification internationale des maladies CIM-10. Ces classifications ne prennent pas en compte (CIM-10) ou très peu (DSM) les troubles cognitifs liés à cette maladie.
Ces critères contiennent des critères reportés par le patient de son expérience personnelle et des critères d'anormalité dans son comportement, et cela mesuré par un professionnel de la santé mentale. Les symptômes de la schizophrénie s'étendent sur un continuum dans la population, bien qu'il soit peu fréquent de se situer à l'état pas tout à fait diagnostiqué, les symptômes doivent atteindre une certaine sévérité avant que le diagnostic soit établi. Ainsi en 2009, il n'y avait pas de test objectif.
Les critères CIM-10 sont classiquement utilisés en Europe, tandis que les critères du DSM-IV-TR sont utilisés aux États-Unis et à différents degrés dans le monde, et sont majoritaires dans la recherche. Les critères CIM-10 mettent plus l'accent sur les symptômes de premier rang de Schneiderian. En pratique, la corrélation entre les deux systèmes est élevée.
Les critères DSM-IV-TR
Selon le DSM-IV-TR, pour être diagnostiqué schizophrène trois critères doivent être remplis :
Les symptômes caractéristiques : deux, ou plus, des symptômes suivants doivent être présents la plupart du temps durant une période d'un mois (ou moins, si les symptômes diminuent avec le traitement) : délires ; hallucinations ; discours désorganisé, qui est la manifestation d'un trouble de la pensée formelle ; comportement désorganisé de manière importante (ex. : s'habiller de manière inappropriée, pleurer fréquemment) ou comportement catatonique ; symptômes négatifs : réduction de l'expression émotionnelle, aboulie.
délires ;
hallucinations ;
discours désorganisé, qui est la manifestation d'un trouble de la pensée formelle ;
comportement désorganisé de manière importante (ex. : s'habiller de manière inappropriée, pleurer fréquemment) ou comportement catatonique ;
symptômes négatifs : réduction de l'expression émotionnelle, aboulie.
Dysfonctionnement social ou professionnel : pour une partie importante du temps depuis le début des troubles, une ou plusieurs des aires de fonctionnement telles que le travail, les relations interpersonnelles, les soins que l'on s'applique à soi-même, sont notablement en dessous de ce qu'ils étaient avant les symptômes.
Durée importante : les signes du trouble précédent persistent pour au minimum six mois. Cette période de six mois doit inclure aux minimum un mois de symptômes caractéristiques (ou moins si les symptômes diminuent avec le traitement).
Un trouble schizo-affectif et un trouble dépressif ou bipolaire avec caractéristiques psychotiques ont été éliminés soit 1) parce qu’aucun épisode dépressif majeur ou maniaque n’a été présent simultanément aux symptômes de la phase active, soit 2) parce que si des épisodes thymiques ont été présents pendant les symptômes de la phase active, ils ne l'ont été que pour une faible proportion de la durée des périodes actives et résiduelles.
La perturbation n’est pas due aux effets physiologiques directs d’une substance (c’est-à-dire une drogue donnant lieu à abus, un médicament) ou d’une affection médicale.
En cas d’antécédents d'un trouble du spectre autistique ou d’un trouble de la communication débutant dans l'enfance, le diagnostic additionnel de schizophrénie n’est fait que si les idées délirantes ou les hallucinations sont prononcées et sont présentes avec les autres symptômes requis pour le diagnostic pendant au moins 1 mois (ou moins quand elles répondent favorablement au traitement).
Si les signes du trouble persistent plus d'un mois mais moins de six mois, le diagnostic de désordre schizophrénique est établi. Des symptômes psychotiques durant moins d'un mois peuvent être diagnostiqués tel qu'un trouble psychotique bref, et différentes conditions peuvent faire partie des symptômes psychotiques non spécifiés ici. La schizophrénie ne peut être diagnostiquée si les symptômes de troubles de l'humeur sont substantiellement présents (bien qu'un trouble schizo-affectif puisse être diagnostiqué), ou si les symptômes de trouble envahissant du développement sont présents, à moins que les délires et les hallucinations soient présentes de manière importante, ou si les symptômes sont la résultante directe d'un autre problème médical ou de l’absorption d'une substance, telle qu'une drogue ou un médicament.
Classification des formes
Classification française
Plusieurs formes de schizophrénie peuvent être distinguées :
la schizophrénie simple. Les symptômes négatifs sont au premier plan : appauvrissement des relations socio-professionnelles, tendance à l’isolement et au repli autistique dans un monde intérieur. Il y a peu ou pas de symptômes délirants. Cette forme évolue lentement mais très souvent vers un déficit de plus en plus marqué ;
la schizophrénie paranoïde. C’est la forme la plus fréquente de schizophrénie. Le délire et les hallucinations dominent le tableau clinique et le sujet répond le plus souvent aux traitements antipsychotiques ;
la schizophrénie hébéphrénique. La dissociation des fonctions cognitives est prédominante. C’est la forme la plus résistante aux thérapeutiques. Cette forme de schizophrénie touche principalement les adolescents ;
la schizophrénie catatonique. Le patient est comme figé physiquement et conserve les attitudes qui lui sont imposées, comme une poupée de cire. Il est enfermé dans un mutisme ou répète toujours les mêmes phrases. Cette forme, soumise à traitement, est rarement définitive ;
la schizophrénie dysthymique (troubles schizo-affectifs). Les accès aigus ont la particularité d’être accompagnés de symptômes dépressifs, avec risque suicidaire, ou au contraire de symptômes maniaques. Ces formes répondent, au moins en partie, aux traitements par thymorégulateurs (comme le lithium) ;
la schizophrénie pseudonévrotique. Elle associe des symptômes de schizophrénie et des symptômes importants ni schizophréniques ni bipolaires (syndrome de conversion, phobie, anxiété ou obsession) ;
la schizophrénie pseudo-psychopathique ou « héboïdophrénique ». Cet état est considéré comme un trouble à caractère pré-schizophrénique où l'adolescent a des comportements d'opposition importants envers son entourage en présence de troubles de la pensée, phases délirantes et impulsivité. Il coexiste alors des passages à l’acte très violents et des symptômes dissociatifs comme une grande froideur affective.
Les schizophrénies, simples, hébéphréniques et catatoniques, sont regroupées dans le groupe des schizophrénies déficitaires.
Classification américaine
Le DSM-IV-TR propose, lui, une classification de la schizophrénie en cinq types :
type paranoïde : voir ci-dessus ;
type catatonique : voir ci-dessus ;
type désorganisé : le discours désorganisé, les comportements désorganisés et l'affect inapproprié prennent toute la place du tableau clinique. Ce trouble a une grande incidence familiale et un pronostic peu favorable ;
type indifférencié : les symptômes clés de la schizophrénie sont présents et les critères généraux sont atteints sans rentrer dans un type particulier (paranoïde, catatonie, désorganisée) ;
type résiduel : l'absence de symptômes positifs actifs (hallucination, délire, comportement et discours désorganisé) est caractéristique ainsi que la présence de certains éléments atténués (croyances étranges) ou de symptômes négatifs (apathie, isolement social, perte de plaisir et d'intérêt).
Classification de l'école de Wernicke-Kleist-Leonhard
Cette classification refond la distinction entre schizophrénies et psychoses maniaco-dépressives (PMD) en décentrant les éléments du diagnostic des troubles psychotiques ou des troubles de l’humeur pour intégrer les troubles de la psychomotricité, de la pensée, du langage, etc. Il en résulte 35 phénotypes majeurs (cf. Karl Leonhard) à la place de la dichotomie « schizophrénie-PMD ». Ceux-ci ont l’avantage :
d’être valables pour la vie entière. Le diagnostic ne fluctue pas en fonction des épisodes. Les changements éventuels d’expression du phénotype sont pris en compte dans sa description ;
d’avoir une incidence pronostique puisque les psychoses cycloïdes répondent souvent aux critères CIM et DSM de la schizophrénie alors qu’elles évoluent favorablement ;
de distinguer les phénotypes acquis des phénotypes héréditaires ;
et dans le cas des phénotypes héréditaires, de conserver l’homotypie au travers des membres de la famille, c'est-à-dire que les membres de la même famille ont le même diagnostic. Ainsi, les schizophrénies non-systématisées expliquent la cooccurrence des diagnostics de bipolarité et de schizophrénie dans le même famille.
Se référer à l'article sur Karl Leonhard pour la liste des différents phénotypes.
Échelles diagnostiques
La plus utilisée est l'échelle des symptômes positifs et négatifs ou (PANNS).
Examens complémentaires
Ils peuvent être utiles en cas de clinique atypique pour éliminer des diagnostics différentiels :
un scanner cérébral ou une imagerie par résonance magnétique cérébrale pour éliminer une tumeur ou une malformation ;
des dosages de toxiques dans le cas de doute de dépendance associée ;
un électro-encéphalographie (EEG) pour éliminer une épilepsie notamment temporale ;
une glycémie et un ionogramme ;
un dosage de thyréostimuline (TSH) pour éliminer une hypothyroïdie ou une hyperthyroïdie ;
un bilan hépatique pour éliminer une maladie de Wilson.
Diagnostics différentiels
Plusieurs des symptômes positifs de la schizophrénie sont communs à d'autres désordres cérébraux.
Pathologies psychiatriques
trouble bipolaire (alternance de phases maniaques (euphoriques) et de phases dépressives) le diagnostic différentiel est aussi clinique et difficile. Cependant, de nouveaux traitements semblent agir sur ces deux maladies ;
trouble schizo-affectif ;
trouble obsessionnel compulsif : les deux pathologies peuvent être associées ;
syndrome de stress post-traumatique : on retrouve parfois des rappels du traumatisme (intrusions) ainsi que des troubles dissociatifs, qui peuvent être confondus avec des symptômes psychotiques ;
exposition à des substances toxiques (pharmacopsychose, ex. : l'exposition au cannabis) ;
trouble de la personnalité borderline ;
autisme : d'apparition beaucoup plus précoce (dans la petite enfance).
Pathologies non psychiatriques
épilepsie notamment temporale ;
tumeur du cerveau ;
troubles endocriniens thyroïdiens ;
encéphalite ;
hypoglycémie ;
trouble métabolique (hyponatrémie) ;
maladie de Wilson ;
hyperhomocystéinémie ;
Niemann-Pick de type C ;
trouble du cycle de l'urée ;
porphyrie ;
syndrome démentiel ;
retard mental d'origine génétique.
intoxication aux métaux lourds.
Causes
Le risque initial de développer une schizophrénie (sans connaître aucun des facteurs de risque chez une personne) est d'environ 1 %. Des facteurs d'ordre génétique (gènes de susceptibilité), prénataux, obstétricaux et néonataux (environnemental) influent sur ce risque.
Génétique
Les études d'agrégation familiale, les études d’adoptions et les recherches sur les jumeaux convergent pour montrer le rôle des facteurs génétiques dans l’occurrence de la schizophrénie et des troubles de son spectre. Les études d'agrégation montrent que plus une personne est proche héréditairement d'un parent d'un malade, plus est élevé son risque de développer la même maladie pendant sa vie. Alors que le risque de développer une schizophrénie est de 1 % dans la population générale, il grimpe à près de 10 % pour le frère ou la sœur d'une personne schizophrène. Pour les enfants d'un parent schizophrène, le risque de développer la maladie est de 13 % et il grimpe à 46 % si les deux parents sont atteints de la maladie. Les apparentés du second degré (oncles et tantes, grands-parents) ont un risque évalué à 3 %. Les études d'adoption, pour leur part, montrent que la probabilité d'éclosion de la maladie chez un enfant devenu adulte est plus liée au tableau clinique de la mère biologique qu'à celui de la mère adoptive. Elles montrent également que l'environnement familial d'adoption n'efface pas les risques associés aux incidents et traumatismes survenus durant la grossesse, l'accouchement ou immédiatement après la naissance. Quant aux études de jumeaux, elles montrent que le risque pour un jumeau dizygote d'une personne schizophrène n'est pas significativement supérieur à celui du reste de la fratrie alors qu'il est multiplié par 4 dans le cas de jumeaux monozygotes. Si le fait que les jumeaux identiques (monozygotes) aient un plus grand risque de développer la maladie que leurs correspondants non identiques (dizygotes) montre assez clairement le rôle de la vulnérabilité génétique, il montre aussi que cette vulnérabilité ne suffit pas à expliquer cette éclosion puisque moins de la moitié des jumeaux identiques développe effectivement à la maladie (et non 100 %).
Il semble que l’hérédité jouerait parfois un rôle relativement indépendant des facteurs environnementaux, mais plus généralement elle entrerait en interaction avec l’environnement pour provoquer des lésions qui conduiraient au développement de la maladie. Il est peu probable que les gènes impliqués soient les mêmes chez tous les schizophrènes. Il n’est même pas certain que la présence d’une vulnérabilité génétique soit une condition absolument indispensable à la survenue de la maladie. Par contre, il est bien établi que la plupart des schizophrènes ont hérité génétiquement d’une vulnérabilité qui les prédispose à cette maladie.
La part de l'hérédité varie selon les études et les patients. Il est difficile de séparer les effets de la génétique et de l'environnement. Cette génétique est complexe et plurigénique. Certains gènes sont impliqués, chacun avec un effet faible à modéré sur le risque global. Beaucoup de chercheurs estiment que les schizophrénies sont dues à des gènes qui, pris de façon isolée, ne sont pas morbides, mais que c'est le fait de posséder plusieurs de ces allèles qui accroît le risque d'avoir une schizophrénie. Comme le dit l'association Mens-Sana : « les gènes altérés pouvant être responsables de dysfonctionnements de notre système nerveux central sont multiples et non pas isolés, ce sont des combinaisons de gènes qui peuvent, de concert, influencer d'autres gènes et, ainsi, avoir des fonctions multiples dont celles qui sont néfastes sont l'exception, tandis que toutes les autres sont indispensables, ont leur utilité. » On ne sait pas encore quelles sont les associations de gènes pathologiques.
Dans une perspective évolutionniste, en supposant qu'il y ait une base héréditaire à la maladie, se pose la question de savoir pourquoi des gènes qui favorisent les schizophrénies ont été conservés, en supposant qu'ils représentent un désavantage évolutif. Une des théories développées suggère un rôle de ces gènes dans l'évolution du langage et de la nature humaine, néanmoins ces théories restent très controversées et se basent sur très peu de faits.
Types de gènes impliqués
Une combinaison de multiples études en génome entier (Étude d'association pangénomique ou GWAS) sur 36 989 sujets et 113 075 personnes non atteintes (contrôles) a montré l'implication très probable de 108 loci. Des associations avec des gènes impliqués dans la neurotransmission glutamatergique et le système immunitaire ont été retrouvées.
Pour des raisons de puissance statistique l'étude d'association pangénomique présentée ci-dessus est très probablement plus fiable que les études précédentes qui étaient des résultats isolés, en effet dans l'étude d’association pangénomique un locus était significativement associé à la schizophrénie si petit p était inférieur à 5×10 tandis que dans les précédentes études (indiquées ci-dessous) un locus était significativement associé à la schizophrénie si petit p était inférieur à 0,05 ou 0,01 généralement. Cela a pu mener à des faux positifs étant donné le nombre élevé d'études de ce genre et le nombre relativement faible de loci impliqués dans la schizophrénie (environ une centaine) comparé au nombre de loci possiblement responsables de la maladie a priori dans le génome humain. Il y a cependant certains anciens résultats qui paraissent corrects aux yeux de la récente étude pangénomique (2014). Ainsi, parmi les 108 loci découverts, 83 étaient nouveaux et 25 avaient déjà été rapportés par des études précédentes.
Certains gènes ont ainsi été identifiés comme marqueurs de risque, comme NOTCH4, NRG1 ou DTNBP1. Le gène DTNBP1 est un des gènes les plus susceptibles d'expliquer des cas de schizophrénies avec des résultats concordants plusieurs fois répliqués. Les changements d'allèles de deux marqueurs de polymorphisme nucléotidique simple Rs1018381 et Rs2619522 sur le gène DTNBP1 impactent tous deux le volume de matière grise dans des régions du cerveau bien spécifiques. On a pu révéler par IRM que les porteurs de l'allèle G sur rs2619522 exhibaient un volume plus élevé de matière grise dans l'hippocampe, le cortex frontal et pariétal. Les porteurs de l'allèle T de rs1018381 possédaient une augmentation de volume dans les régions du lobule lingual et du thalamus. Les auteurs ont noté l'effet contre-intuitif de l'augmentation du volume de l'hippocampe au lieu de la réduction habituellement observée pour d'autres cas de schizophrénies. Environ 25 % des Européens possèdent l'allèle G du marqueur rs2619522 et environ 5 % sont homozygotes GG. Quant à Rs1018381, environ 15 % des Européens possèdent l'allèle T et moins d'1 % sont homozygotes TT, ce qui prouve une faible sélection naturelle de ces génotypes dans cette population. Les individus portant un seul allèle à risque à la fois sur Rs1018381 et Rs2619522 posséderaient un endophénotype cérébral compromis particulièrement vulnérable pour développer un plus grand risque de schizophrénie.
Certaines familles de protéines, comme les « protéines à doigts de zinc de type 804A », ont été associées à la schizophrénie. De nombreux autres facteurs génétiques ont également été proposés, incluant des variations du nombre de copies de certains gènes ou des sites de l'histone sur l'ADN. Les recherches s'orientent vers la compréhension des interactions entre les gènes de vulnérabilité et les facteurs non génétiques.
Liens avec d'autres psychoses : troubles bipolaires, autisme
Il semble exister une certaine similarité génétique commune entre la schizophrénie et les troubles bipolaires, ce qui amène à reconsidérer la distinction entre les deux syndromes. De même, certains gènes impliqués sont également présents dans l'autisme.
Facteurs prénataux
Les soupçons relatifs à la période prénatale sont en grande partie tributaires des recherches épidémiologiques qui ont montré que les schizophrènes nés à la fin ou durant la saison hivernale étaient significativement plus nombreux que ceux nés à d’autres périodes, et ce, particulièrement dans l’hémisphère nord. En 1997, une revue chapeautée par le Stanley Medical Research Institute dénombrait déjà plus de 250 études à travers le monde portant sur cette seule question. Ce phénomène saisonnier orientait tout naturellement les chercheurs vers l'exploration du rôle pathogène d'agents infectieux et de leur interaction sur le développement fœtal. Des chercheurs ont ensuite très tôt mis en évidence le lien entre l’exposition de la mère à un virus (Influenza) durant le second trimestre de sa grossesse et le risque que son enfant développe une schizophrénie à l’âge adulte. Jusqu'à un cinquième des cas de schizophrénie pourrait avoir pour cause une infection prénatale, ce qui laisse entrevoir une possibilité de prévention de ce type d'apparition de la schizophrénie. Depuis, d'autres agents infectieux comme l’herpès de type 1 et les bornavirus ont montré la même coïncidence avec la schizophrénie.
Bien que le rôle direct des agents infectieux ait été soulevé, d'autres recherches ont plutôt orienté les soupçons du côté de la réponse immunitaire de la mère à ces agents infectieux. Les données expérimentales montrent, en effet, que d'autres réponses immunitaires de la mère, telle que l'incompatibilité sanguine entre la mère et son fœtus lors de grossesses successives, ont une incidence sur le risque de schizophrénie chez l'enfant.
Une malnutrition et un violent stress psychologique (deuil, grossesse non désirée) survenant au second trimestre de la grossesse pourraient aussi être des causes environnementales prénatales pathogènes. Par exemple, des études ont comparé des mères finnoises ayant appris la mort de leur mari à la Guerre d'Hiver de 1939-1940, alors qu'elles étaient enceintes, à des mères ayant appris la mort de leur mari après la grossesse. Les résultats ont montré, pour les premières, un risque fortement accru pour l'enfant de développer la maladie à l'âge adulte, ce qui suggère que même un traumatisme psychologique chez la mère peut avoir un effet néfaste. Par contre, ces résultats ne permettent pas de départager l'interaction de ces facteurs entre eux et avec la réponse immunitaire de la mère. Ce que tous ces facteurs ont en commun, cependant, c’est de mettre en cause le second trimestre du développement fœtal. Cette convergence invite certains auteurs à penser que le second trimestre est une période de vulnérabilité critique pour la survenue ultérieure de la schizophrénie chez les personnes génétiquement prédisposées à développer la maladie.
En laboratoire
Les cytokines émises par le système immunitaire pourraient être en cause, car elles jouent aussi un rôle dans le développement du cerveau. In vitro (sur des cultures cellulaires), à des taux élevés, comme lors d'une infection grippale, elles empêchent le développement normal des neurones. En temps normal, le placenta ne filtre ni les hormones ni les nutriments qui passent de la mère au fœtus. Quand la mère subit une infection grippale, le placenta se comporterait différemment, pouvant parfois inviter le fœtus à produire ses propres cytokines, même si ce dernier n'est pas lui-même en contact avec le virus. Ainsi, des études ont montré que l'interleukine 8 a notablement augmenté dans le sang de mères ayant donné naissance à des enfants qui ont développé la schizophrénie. Deux gènes qui semblent associés au risque de schizophrénie, sont également impliqués dans la production de cytokines. Cet effet de la réponse immunitaire et non de l'infection a été observée également lors d'expérience chez l'animal, par injection d'ADN viral (déclencheur de réponse immunitaire). Paradoxalement, ces résultats posent aussi la question de la recommandation des CDC américains de vacciner les femmes enceintes (car la vaccination provoque une réaction immunitaire, qui pourrait parfois aussi durablement agir sur le cerveau du fœtus) et les précautions à prendre en cas de pandémie grippale.
Ina Weiner étudie si des neuroleptiques peuvent prévenir des schizophrénies d'origine environnementale de ce type. Des souris exposées in utero à un agent toxique chimique qui conduit beaucoup d'entre elles à développer des symptômes et des anomalies cérébrales équivalant à la schizophrénie chez l'Homme (avec des premiers signes de déclin cognitif à la puberté, avant un développement de symptômes proches d'une schizophrénie) ont été traitées par des neuroleptiques dès les premiers symptômes. Ce traitement les a protégées des symptômes de type schizophrénique et de modifications cérébrales associées (ex. : diminution du poids de l'hippocampe), qui accompagnent la schizophrénie.
Facteurs obstétricaux
Les études longitudinales et rétrospectives sont les premières à avoir montré les liens entre la schizophrénie et les difficultés survenant pendant l’accouchement. Ce genre de recherche ne permet cependant pas de départager les liens entre les incidents obstétricaux et les facteurs héréditaires tant et si bien qu'on ne peut pas clairement établir si les problèmes survenant à l'accouchement participent activement à l'augmentation du risque (sont une des causes de la schizophrénie) ou simplement s'ils sont les témoins précoces de facteurs héréditaires qui provoquent à la fois l'un et l'autre.
Environnement
Les facteurs environnementaux associés au développement d'une schizophrénie comprennent entre autres les conditions de vie, la prise de drogue et les stress prénataux.
Les facteurs environnementaux semblent jouer un rôle aussi bien, durant la petite enfance, dans l'établissement de la vulnérabilité à la maladie que comme facteur de son déclenchement ou de rechute durant l'adolescence et l'âge adulte.
Pour la vulnérabilité, des recherches longitudinales ont mis en évidence le rôle pathogène de l'instabilité familiale (séparation mère-enfant ou père-enfant de plus de 1½ an ; une institutionnalisation de plus de 1½ an ; expérience d’au moins deux déménagements de foyer). Elles ont montré qu'une « sévère instabilité dans l'environnement éducatif familial précoce » multipliait de 5 à 8 fois le risque de développer une schizophrénie à prédominance de symptômes positifs chez les sujets présentant un risque génétique. De manière coïncidente, l’effet pathogène de la séparation avec les parents semble cependant pouvoir être neutralisé par des mesures d'atténuation telles que le placement de l'enfant au sein de la famille élargie. Les recherches comparatives entre sujets vulnérables génétiquement ayant et n'ayant pas développé la schizophrénie à l'âge adulte et les études d’adoptions montrent que les enfants, génétiquement à risque, se développant dans des familles fonctionnelles ont un bien moindre risque de développer la maladie à l'âge adulte que les enfants à risque se développant au sein de familles « perturbées ». En ce qui regarde le déclenchement de la maladie, des recherches étiologiques ont montré que le manque de capacité des parents à établir et maintenir une complicité avec leurs adolescents, ainsi qu'une attitude affective négative, critique, intrusive et culpabilisante étaient des facteurs associés à un plus grand risque de développer la maladie. En ce qui concerne les facteurs de rechute, les recherches de Vaugh & Leff ont montré que la qualité de la communication dans une famille, mesurée par une échelle de qualité des émotions exprimées (EE), était un facteur de rechute pour les sujets ayant la maladie.
Par ailleurs, le risque de schizophrénie semble être plus élevé en vivant en milieu urbain durant l'enfance ou l'âge adulte (augmentation d'un facteur 2 environ). Cette différence se retrouve indépendamment de la prise de drogue, du groupe ethnique et de la taille du cercle social. L'immigration et l'isolement social jouent également un rôle prépondérant et peuvent être la conséquence de difficultés sociales, de discriminations raciales, de dysfonctionnements familiaux, d'une absence d'emploi ou encore de basses conditions de vie ou d'hébergement. Enfin, des expériences traumatisantes et des abus subis durant l'enfance sont des facteurs de risques d'un diagnostic de schizophrénie plus tard durant la vie de l'individu.
De nouvelles études ont montré que des facteurs environnementaux pouvaient activer ou désactiver les gènes responsables de la schizophrénie et du trouble bipolaire. Les gènes appelés GR24, lié au trouble bipolaire, et le gène ZNF659, lié à la schizophrénie, pourraient être chimiquement modifiés (méthylation ou deméthylation) à cause de facteurs environnementaux comme le stress. Les gènes sont activés, ainsi la maladie se déclare.
Parasites
La schizophrénie peut être associée à une infection de la toxoplasmose. Gary Smith, professeur de biologie des populations et d'épidémiologie à l'université de Pennsylvanie, considérant entre autres données, que dans certains pays où la prévalence de T. gondii est élevée, l'incidence de la schizophrénie est également élevée, parvient à la conclusion que l'éradication de T. gondii éviterait 20% des cas de schizophrénie.
Substances toxiques
Le perchloroéthylène, substance toxique utilisée dans le nettoyage à sec, augmenterait de 3,5 fois le risque de développer des symptômes schizophréniques.
L'intoxication au manganèse, un oligo-élément nécessaire à l'homme toxique quand il est présent en excès, peut se manifester dans un premier temps par des symptômes évoquant la schizophrénie.
Drogues
Beaucoup de drogues ont été associées au développement de la schizophrénie : notamment l'alcool, le cannabis, la cocaïne et les amphétamines. La moitié environ des personnes qui souffrent de schizophrénies ont recours à l'usage de drogue ou à la consommation excessive d'alcool. Le rôle du cannabis pourrait être déclencheur, mais les autres drogues pourraient principalement être utilisées pour gérer la dépression, l'anxiété, l'ennui et la solitude que peuvent éprouver certains schizophrènes. Elles ne seraient qu'une conséquence de la schizophrénie et de ses comorbidités et pas une cause.
Cannabis
Une consommation de cannabis antérieure aux épisodes schizophréniques pourrait favoriser leur apparition. L'augmentation du risque de trouble psychotique est dépendant de la dose consommée.
Le risque relatif est de l'ordre de 2 à 4, ce qui signifie qu'indépendamment du degré de vulnérabilité d'une personne, celle-ci a quatre fois plus de risque de présenter une schizophrénie que si elle ne consommait pas de cannabis de manière régulière. Néanmoins, d'autres études contradictoires sont relevées
Dans l'état actuel des recherches, selon l'Inserm « l’usage de cannabis apparaît donc comme l’un des très nombreux facteurs de causalité (ni nécessaire, ni suffisant) qui accompagnent la survenue de la schizophrénie, sans en affecter l'évolution de façon favorable, bien au contraire, ces produits aggravent certains symptômes. Toutes les personnes exposées au cannabis ne développeront pas la schizophrénie. »
Il est possible que les métaux lourds contenus dans le cannabis - issus de la terre dans laquelle il a poussé - jouent un rôle dans cette corrélation.
Traitements
Le principal traitement de la schizophrénie consiste en des traitements neuroleptiques souvent en combinaison avec une prise en charge psychologique et sociale. L'hospitalisation peut survenir à différents épisodes soit libre, soit sous contrainte (en fonction de la législation). L'hospitalisation au long terme est de moins en moins fréquente depuis 1950 avec l'apparition des traitements médicamenteux. L'exercice physique régulier aurait un effet positif sur la santé physique et mentale des patients.
Traitement préventif
Il n'y a, pour l'instant, pas de programme de prévention primaire de la schizophrénie dont l'efficacité ait été démontré. Bien que les recherches empiriques sur l'étiologie de la maladie fournissent de nombreuses informations utilisables pour l'établissement de programmes de prévention primaire de la maladie, le développement de tels programmes ne s'est pas matérialisé. Suivant certains auteurs critiques, les mouvements préventionnistes sont en grande partie paralysés par des débats de nature purement idéologique. La méfiance fondamentale des préventionnistes vis-à-vis d'une recherche de causes étiologiques hors du strict champ des causes sociopolitiques les conduirait à ignorer les acquis des recherches longitudinales dans l'élaboration de leurs modèles. Les interventions en prévention secondaire et en prévention tertiaire (avant l'apparition des symptômes), à la suite d'une crise psychotique, n'ont jamais révélé d'effets concluants sur le développement de la maladie à long terme. Certains auteurs estiment que tenter de prévenir le développement de la maladie chez les personnes présentant un risque important ne serait pas conseillé.
Traitements médicamenteux
Les neuroleptiques typiques et atypiques (également appelés antipsychotiques) sont les principaux médicaments utilisés dans le traitement des schizophrénies ou des troubles voisins. Ils ne guérissent pas la maladie, ils contribuent à la soigner en atténuant quelques symptômes. Ils présentent des effets secondaires dont certains sont corrigés par des traitements dits « correcteurs ». Ils peuvent être associés à d'autres psychotropes (par exemple : anxiolytiques, hypnotiques, antidépresseurs). Les traitements médicamenteux sont un élément généralement indispensable mais jamais suffisant dans des soins complexes. Le traitement est un processus long et difficile.
Une deuxième génération de neuroleptiques a été développée, il s'agit d'antagonistes à la dopamine et à la sérotonine ayant moins d'effets secondaires. Au niveau méso-limbique, ils bloquent les récepteurs D2 (à dopamine, il y a donc une diminution des syndromes positifs). Au niveau méso-cortical, ils empêchent la sérotonine de se lier au récepteur 5HT2A, ce qui déclenche la production de dopamine (déficiente à ce niveau), les symptômes négatifs disparaissent. Cette deuxième génération de neuroleptiques existe sous forme de comprimés ou d'injections à effectuer à des intervalles précis.
Le soin par injection — intramusculaire — assurerait une meilleure stabilité psychique au patient que la contrainte d'une prise quotidienne de comprimés : en effet le produit est libéré progressivement sans que le patient n'ait (plus) à s'en soucier et le risque d'arrêt total du soin médicamenteux - même pour une période supposée temporaire - disparaît. Il existe, alternativement, la possibilité de poursuivre le soin médicamenteux avec usage de produit en gouttes, ce qui permet au soigné comme au soignant de déplacer le risque qui réside dans le refus de traitement au bénéfice d'un pacte conjoint de soin, pour mettre en place une réelle qualité de vie personnelle et sociale.
Il est primordial pour l'efficacité du soin, que le patient ait la volonté d'être pris en charge et accepte sa médication et son mode d'administration. Le suivi du trouble schizophrénique se fait sur la durée, et suppose d'éviter la venue de réfraction. Pour toutes ces raisons, l'injection ne peut être imposée en 'ambulatoire'.
Traitements des symptômes négatifs
La fluoxétine, la trazodone et la ritansérine (en) sont plus efficaces dans le traitement des symptômes négatifs de la schizophrénie que les antipsychotiques seuls.
La minocycline associée à la risperdone semble efficace dans les symptômes négatifs de la schizophrénie.
Durée
Les signes continus du trouble persistent pendant au moins six mois : cette période doit inclure au moins un mois de symptômes (ou moins en cas de traitement réussi) correspondant aux critères négatifs de type « A- ». Lorsque les symptômes délirants sont apparus massivement et de manière brutale, et qu'ils durent en moyenne moins d'un mois, les anglo-saxons parlent de schizophrénie aigüe quand les francophones parlent de bouffée délirante.
Formes résistantes au traitement
La classe de neuroleptique peut être changée (un classique pour un atypique et vice et versa). En troisième intention (c'est-à-dire après l'utilisation d'au moins deux neuroleptiques différents), le traitement peut inclure la clozapine, un puissant neuroleptique, mais aussi le plus difficile à mettre en route car il a des effets secondaires graves comme l'agranulocytose. En France, il a ainsi une délivrance limitée à la semaine pendant les dix-huit premières semaines (après contrôle de la numération leucocytaire), puis tous les mois tant que dure le traitement, et demande une augmentation des doses très progressive.
L'utilisation de l'électroconvulsivothérapie (ECT) ou sismothérapie -électrochocs- peut être utilisée en synergie avec les neuroleptiques et potentialise leur action, et ce en particulier avec la clozapine au cours des schizophrénies résistantes. Les principaux effets secondaires sont des pertes transitoires de la mémoire. La stimulation magnétique transcranienne, effectuée de manière répétée, pourrait permettre de diminuer certains symptômes du schizophrène. Son utilisation n'est pas une pratique courante et il n'existe aucun consensus sur ce traitement.
Traitement non médicamenteux
Activité physique
L'exercice physique régulier aurait un effet positif sur la santé physique et mentale des patients.
Psycho-éducation
La psychoéducation de la famille et du patient peuvent être utiles pour faciliter les relations familiales et diminuer le handicap. Dans la francophonie, le programme le plus connu s'appelle Profamille.
Remédiation cognitive
La remédiation cognitive est une technique qui s'apparente aux méthodes thérapeutiques rééducatives. Elle est de plus en plus employée dans le traitement de la schizophrénie, en complément de l'association des neuroleptiques et de la psychothérapie. L'utilisation de la remédiation cognitive dans le traitement de la schizophrénie est justifiée par l'efficacité seulement partielle des autres traitements employés. Les symptômes négatifs, la désorganisation, les troubles attentionnels et mnésiques et certains symptômes positifs résistent fréquemment à ces traitements. De plus, des troubles attentionnels, amnésiques et exécutifs persistent souvent, même lorsque les symptômes positifs et négatifs se sont amendés sous l'effet du traitement neuroleptique. Or ces troubles sont à l'origine d'un handicap résiduel, gênant pour le patient qui en souffre.
En pratique, toutes les formes de remédiation cognitive employées, visent à agir sur des processus altérés, de manière à rendre les patients plus efficients dans la réalisation de certaines tâches. Cette intervention peut être réalisée de deux manières : soit en agissant directement sur les processus en question, soit en tentant de développer des compétences alternatives. L'objectif est de permettre au sujet de pouvoir traiter plus efficacement des situations élémentaires artificielles, ce qui pourra avoir un impact sur sa capacité à affronter les situations concrètes de sa vie quotidienne.
L'efficacité de plusieurs programmes (IPT, RECOS, CRT et REHA-COM) a été validée dans la schizophrénie. Chacun d'entre eux répond à des indications spécifiques. Le choix d'un programme dépend à la fois des déficits cognitifs du patient, de son profil clinique et des objectifs de réinsertion qui ont été définis avec lui.
Réadaptation psycho-sociale
La littérature anglo-saxonne utilise généralement le terme de « rehabilitation » pour faire référence au processus permettant à un individu de retrouver une fonction ou de pallier un déficit. Le terme français de « réadaptation » en est la traduction et convient donc pour désigner ce processus d'entraînement d'habiletés pour que la personne souffrant d'une maladie mentale collabore à des méthodes d'apprentissage en vue de développer ses capacités, assumer ses responsabilités dans la vie et fonctionner de façon aussi active et autonome que possible dans la société. Une littérature francophone utilise parfois dans ce même sens l'anglicisme « réhabilitation ». Toutefois, la réhabilitation réfère plutôt à « rétablir dans ses droits […] dans l'estime publique, dans la considération d'autrui » ce qui est en fait l'objectif recherché par le processus de la réadaptation : avec un travail de réadaptation, le patient peut aspirer à la réhabilitation et au rétablissement.
Une déclaration en tant que handicap psychique est possible.
Prise en charge addictologique
Alcool
Il peut y avoir une interaction entre l'alcool et les neuroleptiques. L'alcool peut agir de manière néfaste dans le cadre de la guérison du patient s'il est consommé de manière régulière. Le mélange des deux peut provoquer un effet, nommé effet antabuse. L'alcool intervient alors comme inducteur enzymatique du métabolisme du médicament. Chaque médicament agit différemment avec l'alcool, du fait de la combinaison chimique différente de chaque substance. Il est néanmoins prouvé que l'alcool et les médicaments peuvent provoquer chez le patient des troubles psychologiques voire psychotiques du fait de la combinaison des deux. Cela aggravant donc l'état du patient et sa stabilité dans le cadre de sa guérison. L'alcool est donc fortement déconseillé avec une prise de médicaments et pour ceux dont les symptômes ne se résoudraient qu'avec ces derniers.
Cannabis
Limiter la consommation de cannabis permet de limiter les bouffées délirantes.
Épidémiologie
Aucune donnée
≤ 185
185–197
197–207
207–218
218–229
229–240
240–251
251–262
262–273
273–284
284–295
≥ 295
L'enquête épidémiologique dite « Enquête de Lausanne » de 1976, sur l'évolution à long terme de la schizophrénie, a été une étude princeps et reste souvent citée même si certains des résultats ont été affinés, modifiés voire infirmés par des recherches plus récentes et plus modernes du point de vue méthodologique.
L’incidence de la schizophrénie semble équivalente à travers le globe et ne semble pas avoir évolué durant le dernier demi-siècle. La schizophrénie affecterait 0,3-0,7 % de la population, à un moment donné de la vie. En 2011, elle touchait 24 millions de personnes à travers le monde. Chaque année, une personne sur 10 000, âgée de 12 à 60 ans, développe cette pathologie. Elle touche plus fréquemment les hommes que les femmes (1,4 fois plus environ).
En France, 500 000 personnes sont concernées et 300 000 sont prises en charge, ce qui en fait un des troubles psychiatriques les plus importants de l'hexagone.
Le pic de déclaration de la maladie se situe entre 20 et 28 ans chez l’homme et entre 26 et 32 ans chez la femme. Le développement d’une schizophrénie durant l’enfance est beaucoup plus rare que durant la vie adulte. Paradoxalement, la schizophrénie semble avoir une prévalence hétérogène au niveau des cultures, des pays, des régions et parfois des villes. Néanmoins, il semble y avoir des variations d’estimation dues à la subjectivité de sa définition et de son diagnostic. En général, l’âge moyen d’une admission pour schizophrénie se situe entre 25 et 35 ans. Des études ont montré que les personnes à faibles revenus avaient tendance à être diagnostiquées plus tardivement que celles aux revenus plus élevés. Elles sont donc plus susceptibles de vivre sans recevoir de traitement adapté.
Recherche
Mécanismes
L'un des objectifs majeurs des études portant sur la schizophrénie a été de trouver le lien entre le diagnostic de schizophrénie, établi par une observation du comportement, et des altérations du fonctionnement de certaines aires cérébrales. Pendant longtemps, l’hypothèse la plus couramment acceptée a été l'implication du système dopaminergique, attribuant l'apparition des psychoses à une activité excessive des neurones dopaminergiques (ainsi que des neurones sérotoninergiques). Mais en réalité la schizophrénie est, d'un point de vue neurologique, une maladie extrêmement complexe, qui ne se limite pas à un simple déséquilibre de la dopamine et de la sérotonine : de très nombreux neurotransmetteurs et de nombreuses régions du cerveau y sont impliqués.
Neurobiologiques
La tomographie à émission de positron (TEP) lors d'une tâche de mémoire de travail indique que moins les lobes frontaux (en rouge) sont activés, plus on observe une augmentation anormale d'activité dopaminergique dans le striatum (en vert), qui serait liée aux déficits cognitifs chez le patient atteint de schizophrénie.
Génétique
Le premier modèle animal reproduisant la schizophrénie, à savoir une souris avec un gène DISC1 incomplet, a été créé.
Modèle dopaminergique
Les troubles schizophréniques sont fréquemment rattachés à un dysfonctionnement de la voie dopaminergique mésolimbique. Cette théorie, connue sous le nom d'« hypothèse dopaminergique de la schizophrénie », est basée sur le fait que la plupart des substances à propriétés neuroleptiques ont une action sur le système de la dopamine. C'est la découverte fortuite d'une classe de médicaments, les phénothiazines, qui est à l'origine de cette découverte. Les médicaments antipsychotiques ou neuroleptiques agissant entre autres sur le système dopaminergique ont fait l'objet de développements ultérieurs et restent un traitement courant de première indication.
Cependant, cette théorie est actuellement considérée comme trop simplificatrice et incomplète, notamment du fait que de nouveaux médicaments (les neuroleptiques atypiques), comme la clozapine, sont aussi efficaces que les médicaments plus anciens (ou neuroleptiques typiques), comme l'halopéridol. Or cette nouvelle classe de molécules a également des effets sur le système de la sérotonine, et pourrait être un bloquant un peu moins efficace des récepteurs à la dopamine. Ainsi, sur le plan neurochimique, bien d'autres neuromédiateurs pourraient jouer des rôles dans la schizophrénie. Chaque fois qu'un nouvel éclairage est apporté sur l'un d'entre eux, son implication dans la vie psychique est avidement explorée par les chercheurs dans tous les champs de la psychopathologie. Selon le psychiatre David Healy, des compagnies pharmaceutiques auraient encouragé des théories biologiques trop simples pour promouvoir les traitements qu'elles proposaient.
Rôle du glutamate et des récepteurs NMDA
L'intérêt s'est également porté sur un autre neurotransmetteur, le glutamate, et sur la fonction diminuée d'un type particulier de récepteur au glutamate, le récepteur NMDA. Cette théorie a pour origine l'observation de niveaux anormalement bas de récepteurs de type NMDA dans le cerveau de patients atteints de schizophrénie examinés post-mortem, et la découverte que des substances bloquant ce récepteur, comme la phencyclidine ou la kétamine, peuvent mimer chez le sujet sain des symptômes et des troubles cognitifs associés à la maladie.
L'« hypothèse glutamatergique » de la schizophrénie devient actuellement de plus en plus populaire, en particulier du fait de deux observations : d'une part, le système glutamatergique peut agir sur le système dopaminergique, et d'autre part, une fonction glutamatergique réduite a pu être associée à un faible niveau de performance à des tests qui nécessitent le fonctionnement de l'hippocampe et du lobe frontal, structures potentiellement impliquées dans la schizophrénie. Cette théorie est également étayée par des essais cliniques montrant que des molécules qui sont des coagonistes du récepteur NMDA sont efficaces pour réduire les symptômes schizophréniques. Ainsi, les acides aminés D-sérine, glycine et D-cyclosérine facilitent la fonction du récepteur NMDA grâce à leur action sur le site coagoniste recevant la glycine. Plusieurs essais cliniques contrôlés par placebo, et visant à augmenter la concentration de glycine dans le cerveau, ont montré une réduction des symptômes négatifs.
Données neurophysiologiques obtenues par imagerie cérébrale
L'imagerie par résonance magnétique fonctionnelle (IRMf), ainsi que d'autres techniques d'imagerie cérébrale, permet désormais d'étudier les différences d'activité cérébrale chez les patients souffrant de schizophrénie. Cette image présente deux niveaux du cerveau où sont observées des zones plus activées chez les schizophrènes que chez les témoins sains (en rouge), durant une étude sur la mémoire de travail par IRMf.
Avec le développement récent des techniques d'imagerie médicale, beaucoup de travaux sont consacrés à l'étude de différences structurelles ou fonctionnelles dans certaines régions cérébrales chez des personnes atteintes de schizophrénie par rapport aux individus sains.
Le cerveau des personnes atteintes de schizophrénie serait d'apparence globalement normale et seules des techniques récentes d'imagerie cérébrale, utilisées lors d'étude sur des cohortes de patients, ont pu mettre en évidence certaines différences. La première différence structurelle observée fut la découverte d'un élargissement des ventricules cérébraux chez des patients dont les symptômes négatifs étaient particulièrement marqués. Toutefois, ce résultat ne s'avère guère utilisable au niveau individuel, du fait de la grande variabilité observée entre les patients. Un lien entre l'élargissement ventriculaire et une exposition aux médicaments neuroleptiques a cependant été suggéré. Des études plus récentes ont par la suite montré qu'il existe de nombreuses différences dans la structure cérébrale selon que les personnes présentent ou non un diagnostic de schizophrénie. Toutefois, comme dans le cas des études antérieures, la plupart de ces différences ne sont détectables que lorsque des groupes et non des individus sont comparés, et ne sont conséquemment pas utilisables pour établir le diagnostic de schizophrénie.
Des études mettant en œuvre des tests neuropsychologiques combinés à des techniques d'imagerie cérébrale comme l'imagerie par résonance magnétique fonctionnelle (IRMf) ou la tomographie par émission de positons (TEP) ont cherché à mettre en évidence des différences fonctionnelles d'activité cérébrale chez des patients. Elles ont montré que ces différences surviennent plus fréquemment au niveau des lobes frontaux, de l'hippocampe et des lobes temporaux. Ces différences sont fortement liées aux déficits cognitifs fréquemment associés à la schizophrénie, notamment dans le domaine de la mémoire, de l'attention, de la résolution de problèmes, des fonctions exécutives et de la cognition sociale.
Des enregistrements électroencéphalographiques (EEG) de personnes atteintes de schizophrénie lors de tâches à dominante perceptive ont montré une absence d'activité dans la bande de fréquence gamma (fréquences élevées), qui indiquerait une faible intégration de circuits neuronaux critiques du cerveau. Les patients présentant des hallucinations intenses, des croyances illusoires et une désorganisation de la pensée avaient également la synchronisation de plus basse fréquence. Les médicaments pris par ces personnes ne permettaient pas de retour du rythme vers la gamme de fréquence gamma. Il est possible que les altérations de la bande gamma et de la mémoire de travail soient liées à des altérations des interneurones inhibiteurs produisant de l'acide gamma-aminobutyrique (GABA). Il est observé dans le cortex préfrontal dorsolatéral de patients atteints de schizophrénie une altération d'une sous-classe particulière d'interneurones GABAergiques caractérisés par la présence de la protéine parvalbumine.
Il existe des anomalies du lobe temporal, retrouvée lors d'analyse par IRM du cerveau d'adolescents atteints de schizophrénie, notamment une diminution de la surface du sillon collatéral. Cette anomalie apparaitrait lors des modifications du cerveau, à l'adolescence. L'importance de ces modifications n'est apparemment liée ni à la durée de la pathologie, ni aux doses de médicaments pris par les patients.
Autres neurotransmetteurs impliqués
Le fait d'activer les récepteurs D1 et D5 à la dopamine permettrait de combattre certains troubles psychotiques, et peut-être certains symptômes de la schizophrénie.
Il a été prouvé qu'une activité insuffisante de certains récepteurs à l'acetylcholine, aussi bien nicotiniques que muscariniques, pouvait provoquer (ou aggraver) des symptômes psychotiques. Ainsi, certains hallucinogènes (tels que la scopolamine) qui bloquent les récepteurs muscariniques à l'acétylcholine peuvent être à l'origine de divers symptômes psychotiques. À l'inverse, la nicotine qui active les récepteurs nicotiniques à l'acétylcholine, aurait des effets bénéfiques contre certains symptômes de la schizophrénie.
Certains neurotransmetteurs tels que la noradrénaline, l'adrénaline et l'histamine jouent probablement un rôle dans les troubles du comportement observés dans les psychoses, notamment les états d'agitation. Les neuroleptiques sédatifs (cyamémazine, chlorpromazine, loxapine) sont des antagonistes de certains récepteurs à ces neurotransmetteurs. L'antagonisme de la noradrénaline améliore la qualité du sommeil et diminue l'intensité des cauchemars et des hallucinations.
Une activité excessive des récepteurs cannabinoïdes CB1 ou encore une activité insuffisante des récepteurs CB2 peut être à l'origine de troubles psychotiques. La consommation de THC peut en effet provoquer une psychose, ou aggraver des troubles psychotiques chez des gens qui sont déjà malades. À l'inverse, le CBD (cannabidiol), qui est un agoniste des récepteurs GPR55, possède des propriétés antipsychotiques.
Un déficit en ocytocine pourrait jouer un rôle dans les comportements asociaux (repli sur soi, isolement, difficultés de communication, paranoïa, etc.) observés dans les différentes psychoses, et dans certains troubles de la personnalité.
Des études scientifiques ont démontré que les troubles psychotiques s'accompagnent, très souvent, d'un excès de cortisol. Le cortisol pourrait jouer un rôle dans les symptômes négatifs et la désorganisation observés au cours de la schizophrénie.
Le récepteur H3 à l'histamine pourrait jouer un rôle dans la schizophrénie. Des antagonistes du récepteur H3 permettent de combattre certains symptômes de cette maladie, tels que les symptômes négatifs.
Le récepteur sigma, qui est activé par certains neuropeptides cérébraux, joue probablement un rôle dans les troubles psychotiques. Les substances activant ce récepteur ont des effets hallucinogènes et provoquent des délires, tandis que les antagonistes de ce récepteur, tels que le rimcazole (en), possèdent des propriétés antipsychotiques.
Selon certaines études scientifiques, une activité insuffisante du neurotransmetteur GABA pourrait être impliquée dans les troubles psychotiques.
Une activité insuffisante du récepteur 5HT2C à la sérotonine pourrait jouer un rôle dans les troubles psychotiques, parmi lesquels la schizophrénie. Ainsi, la vabicasérine (en), une molécule activant ce récepteur, possède des propriétés antipsychotiques. De même, des substances activant le récepteur 5HT1A à la sérotonine permettent de combattre certains symptômes de cette maladie.
Un déficit en adénosine pourrait jouer un rôle dans certains symptômes de la schizophrénie. La caféine empêche cette substance de se fixer à son récepteur. À l'inverse, des substances activant les récepteurs à adénosine possèdent des propriétés antipsychotiques.
Certaines enzymes de la famille des phosphodiestérases, qui sont chargées de dégrader l'AMP cyclique dans certains neurones, pourraient jouer un rôle dans certaines psychoses. C'est le cas des enzymes PDE4 et PDE10. En effet, des substances inhibant l'activité de ces enzymes, tels que le rolipram ou la papavérine, possèdent des propriétés antipsychotiques. Or, l'AMP cyclique est une substance dont la quantité augmente lorsque le récepteur D1 à la dopamine est activé, et diminue lorsque le récepteur D2 est activé.
D'après certaines études, les récepteurs opioïdes joueraient un rôle dans la schizophrénie et des antagonistes de ces récepteurs aideraient à en combattre certains symptômes.
Autres mécanismes
Chez les patients schizophrènes, l'activité électrique du cerveau, mise en évidence par un EEG, est différente de celle de patients non malades. En effet, un test EEG permet de prédire le développement futur d'une schizophrénie. Chez les patients schizophrènes (ou ayant des risques de développer une schizophrénie par la suite), l'onde P300 est fortement réduite.
On observe une diminution de la protéine Beclin-1 dans les cellules de l’hippocampe de patients schizophrènes, protéine qui a un rôle dans l'initiation de l'autophagie et la diminution de l'apoptose. La diminution de l'autophagie des cellules de l’hippocampe pourrait jouer un rôle dans la schizophrénie. L'ADNP, plus élevé dans l'hippocampe, pourrait être un mécanisme compensateur, et, étant également élevé dans les lymphocytes du sang, pourrait être utile comme test diagnostic.
On retrouve des microparticules dans le liquide céphalo-rachidien des patients schizophrènes, schizo-affectifs et bipolaires, alors qu'il n'y en a pas chez les témoins non atteints de ces maladies.
Diagnostic
Pour minimiser au plus tôt l'impact de la schizophrénie sur le développement de l'individu, de nombreux travaux cherchent à identifier et traiter la phase prodromique de la maladie, estimée démarrer jusqu'à 30 mois avant l'apparition des symptômes.
Thérapeutique
Traitements expérimentaux
Le LY2140023 n'agit pas sur les récepteurs à dopamine, mais sur les récepteurs métabotropiques au glutamate. L'effet antidopaminergique est en effet à l'origine de nombreux effets secondaires des antipsychotiques actuels. Après des résultats initiaux prometteurs, avec notamment beaucoup moins d'effets secondaires que l'Olanzapine (troubles du mouvement, hyperprolactinémie ou prise de poids), le produit n'a pas réussi à surclasser le placebo, ce qu'Eli Lilly attribue à une réponse placebo exceptionnellement élevée.
Les effets secondaires observés sont des troubles émotionnels, des insomnies, des maux de tête, des nausées et des raideurs musculaires mise en évidence par l'augmentation de la créatine phosphokinase dans le sang.
La N acétyl cystéine semble améliorer certains symptômes de la schizophrénie en particulier les symptômes négatifs. Ce médicament sert habituellement à dégager les bronches, il est en vente libre en pharmacie avec très peu d'effets secondaires indésirables.
La minocycline — un antibiotique — a démontré son efficacité, en supplément d'antipsychotiques atypiques, sur les symptômes négatifs dans la schizophrénie débutante.
Histoire et société
Histoire
Historiquement, le psychiatre Emil Kraepelin est le premier, en 1898, à faire la distinction entre la démence précoce décrite cinquante ans avant lui par Bénédict Augustin Morel, et les autres formes de folie. En 1911, elle est renommée schizophrénie par le psychiatre Eugen Bleuler, description plus adéquate de la maladie que la désignation de Kraepelin.
Ainsi, en 1898, Emil Kraepelin, parlant de la démence précoce, l'ancêtre théorique de la schizophrénie, lui trouve trois variations : la première est l'hébéphrénie (hébé = adolescence, phrên = esprit) qui qualifie une intense désagrégation de la personnalité ; la deuxième est la catatonie, la forme la plus grave ; et la troisième et dernière est la forme paranoïde, la forme la moins grave, s'appuyant sur des hallucinations. En 1911, Eugen Bleuler utilise le terme de schizophrénie, et met en avant cinq symptômes : le trouble de l'association des idées, le trouble de l'affectivité, la perte de contact avec la réalité, l'autisme (dans le sens du repli autistique) et le syndrome dissociatif.
En 1919, le psychanalyste Victor Tausk est le premier à élaborer une théorique psychanalytique sur la schizophrénie. Puis, en 1950 la psychanalyste suisse Marguerite Sechehaye est l'une des premières à adapter la technique freudienne pour traiter une patiente schizophrène, Renée.
L’un des premiers traitements de la schizophrénie a été la lobotomie frontale (isolation chirurgicale des lobes frontaux) qui permettait de réduire les hallucinations et les délires mais au prix de lourds effets secondaires (graves troubles cognitifs et du comportement). Elle a progressivement disparu avec l'apparition des traitements médicamenteux.
En 1952, la chlorpromazine est le premier médicament à agir efficacement sur plusieurs des symptômes de la schizophrénie. Découvert par Laborit, Jean Delay et Pierre Deniker, il s'agit du premier neuroleptique, ce qui marqua un tournant dans l'histoire du traitement de la schizophrénie et des autres psychoses, comme premier succès de la psychopharmacologie. En 1958 l'halopéridol est inventé en Belgique. Il se montre plus efficace et surtout moins sédatif que le chlorpromazine. L'introduction des neuroleptiques s'est étalée sur plusieurs années - voire décennies - car elle suscitait de nombreuses et farouches résistances chez certains psychiatres, entre autres Henri Baruk et Henri Ey en France. En 1956, Gregory Bateson, Donald D. Jackson, Jay Haley et John Weakland publient leur article commun Vers une théorie de la schizophrénie qui introduit le concept de « double contrainte » ou « injonction paradoxale » (double bind). Le rôle du contexte dans l'apparition de la schizophrénie ne vient pas s'opposer aux autres causes possibles « Là où prédomine la double contrainte comme modèle de communication, si l'attention diagnostique se concentre sur l'individu ouvertement le plus malade, il est constaté que le comportement de cet individu répond aux critères de la schizophrénie. C'est en ce sens seulement qui puisse être accordé à la double contrainte une valeur étiologique. »
Société
Une récente étude de l'implication des familles dans le traitement et la prise en charge de la schizophrénie, du retard mental, de la dépression, de la dépendance alcoolique et des troubles infantiles du comportement, paraît amplement justifiée. Des essais contrôlés seront encore nécessaires pour déterminer plus clairement le rôle de la famille dans le traitement d'autres affections, mais il apparaît déjà que les patients vivant avec leurs proches ont de meilleures chances de guérison que ceux qui sont en institution. Toutefois, un grand nombre d'études internationales font ressortir une étroite relation entre le débordement émotionnel chez les membres d'une famille et l'augmentation du taux de récidive chez les patients qui vivent avec eux. En modifiant l'atmosphère émotionnelle du foyer, ce taux peut être réduit (Leff & Gamble, 1995 ; Dixon et al., 2000). Une étude de l'OMS a montré que les patients hospitalisés dans des centres psychiatriques pour schizophrénie dans les pays pauvres avaient plus de chance de guérison que dans les pays occidentaux. Car sous-équipés en médicament moderne, en personnel, et en lits disponibles, les psychiatres sont encouragés à réhabiliter dans les familles les personnes atteintes de schizophrénie.
Une des explications est que dans les sociétés traditionnelles la schizophrénie est perçue comme une manifestation mystique, provoquée par des forces surnaturelles, loin d'être aussi stigmatisante qu'en Occident. Aussi, les sociétés traditionnelles seraient plus enclines à réintégrer et à resocialiser le patient que les sociétés occidentales, elles aussi imprégnées d'idées reçues plus marquées par l'individualisme.
Lien avec la criminalité
Le sujet est particulièrement sensible du fait de la forte médiatisation dans les années 2000 des homicides commis par des sujets souffrant de schizophrénie. Il existe néanmoins des études sérieuses faites sur le sujet, particulièrement sur la population suédoise grâce à l’existence de registres bien documentés en matière de santé et de criminalité.
La Suède possède plusieurs bases de données sur sa population permettant le croisement de données diagnostiques et criminologiques sur plus de trois décennies entre 1973 et 2006 ce qui permet de s’intéresser à la part respective de la schizophrénie et de l’abus de substances toxiques dans la sur-représentation des sujets souffrants de schizophrénie parmi les auteurs de crimes violents. L'interprétation des données montre que cette maladie est corrélée avec la violence criminelle mais que cette corrélation est fortement atténuée si les différentes addictions associées sont prises en compte. D'après le même registre et sur 13 ans, 45 crimes ont été commis pour 1 000 habitants dont 2,4 sont attribuables aux sujets souffrants de schizophrénie ou autres psychoses, soit 5 %. Ces conclusions sont retrouvées dans d'autres études : le risque de violence chez les personnes atteintes de toxicomanie (mais sans psychose) est similaire à ceux des individus souffrant de psychose avec toxicomanie. Le risque est plus important pour les sujets souffrant de toxicomanie que pour les sujets souffrant de psychoses, indépendamment de la comorbidité. Les personnes souffrant de schizophrénie développent ainsi fréquemment une dépendance à une substance psychotrope (autour de 30 %), ce qui peut les pousser plus facilement vers la criminalité.
Le risque de passage à l'acte criminel est donc réel mais semble essentiellement en rapport avec une toxicomanie associée et équivalent à celui du toxicomane non atteint de schizophrénie.
Idées reçues
Le terme « schizophrénie », introduit initialement par Bleuler, signifie littéralement « esprit coupé », ou clivage. Associée à la fréquente représentation dans le cinéma anglo-saxon de personnages présentant des personnalités multiples, cette étymologie peut générer une confusion dans le grand public entre schizophrénie et trouble dissociatif avec personnalités multiples. Néanmoins, il est fréquent que des psychotiques (notamment schizophrènes ou atteints de bouffées délirantes aigües) souffrent de troubles dissociatifs (notamment la dépersonnalisation et la déréalisation). Ces troubles sont beaucoup plus rares chez les paranoïaques, chez qui les mécanismes du délire sont avant tout interprétatifs et non dissociatifs. La structuration psychotique est parsemée de moments de crise, qui sont aussi des passages par la schizophrénie. Dans une généralisation, une confusion est établie entre la psychose du sujet avec un soi-dit état permanent de schizophrénie.
La schizophrénie n'est pas une maladie génétique, mais la conséquence physiologique d'un dysfonctionnement établi durant la crise psychotique. Certains gènes dits « marqueurs de susceptibilité » sont étudiés pour leur lien avec le développement d'une schizophrénie. Dans l'état actuel des recherches, aucun gène ne provoque à lui seul une schizophrénie. Elle est parfois associée au génie artistique, sans pourtant qu'il soit constaté une plus grande proportion d'artistes parmi les personnes atteintes de schizophrénie que dans l'ensemble de la population.
Personnalités
John Forbes Nash Jr, mathématicien américain, prix de la Banque de Suède en sciences économiques en mémoire d'Alfred Nobel en 1994, souffrait de schizophrénie. Sa vie a fait l’objet d'un film, sorti en 2001, A Beautiful Mind (Un homme d'exception).
Il existe plusieurs personnalités atteintes de schizophrénie. Les diagnostics rétrospectifs sont pour le moins sujets à caution. Par exemple, le diagnostic concernant Van Gogh est toujours l'objet de débats. Le lecteur observera la plus grande réserve pour les diagnostics sans références fiables et cherchera à recouper cette information avec d'autres sources avant de l'utiliser.
John Forbes Nash Jr, grand mathématicien, prix Nobel de science économique ;
Syd Barrett, fondateur du groupe de rock psychédélique Pink Floyd, dont la schizophrénie a été accentuée par la consommation de LSD à la fin des années 1960 ;
Peter Green, musicien, membre fondateur du groupe Fleetwood Mac ;
Bobby Fischer, champion du Monde d'Échecs 1972 ;
Zelda Sayre Fitzgerald, peintre et écrivaine américaine, mariée à Francis Scott Fitzgerald. Sa maladie inspira à son mari le personnage de Nicole Diver dans Tendre est la nuit ;
Jake Lloyd, acteur américain ayant interprété le jeune Anakin Skywalker dans La Menace Fantôme
Antonin Artaud, poète, romancier, acteur, dessinateur, dramaturge et théoricien français du théâtre ;
Unica Zürn, poète, dessinatrice et amante d'Hans Bellmer
Lionel Aldridge, joueur de football pour les Packers de Green Bay
Edvard Munch, peintre
David Helfgott, pianiste
Philip K. Dick, auteur de science fiction.
Janet Frame, écrivain néo-zélandais dont l'auto-biographie a fait l'objet du film de Jane Campion : Un ange à ma table
Tom Harrell, trompettiste de jazz américain
Eduard Einstein, fils cadet d'Albert Einstein
William Kurelek, artiste et écrivain.
Psychanalyse
Freud a préféré « contourner » le terme de schizophrénie, privilégiant celui de « paraphrénie ». En opposition avec les « névroses », il la mentionne sous les termes de « psychose » ou « démence précoce », lorsqu'il échange avec Jung au sujet de patients malades.
Ce sont des psychanalystes de diverses tendances postérieures à Freud qui mirent sur pied, en France, en Grande-Bretagne et aux États-Unis, une « clinique psychiatro-psychanalytique de la schizophrénie ».
Selon Plon et Roudinesco, si l'essor de la pharmacologie a remplacé l'asile — en tant que « camisole chimique » —, la psychiatrie, couplée au DSM et aux orientations cognitivistes, quitte aujourd'hui « le domaine du savoir clinique pour se mettre au service des laboratoires pharmaceutiques » et n'apporte pas la « moindre solution à la causalité réelle de cette psychose » bien que « prétend[ant] faire découvrir un fondement neurologique » à ce qui est en réalité « un simple retour à la Spaltung bleulérienne ».
Les positions quant à la place de la psychanalyse dans le traitement de la psychose sont alors partagées. Certains préconisent la psychanalyse comme un complément thérapeutique.
Psychanalyse lacanienne
Psychothérapie psychanalytique
À la suite d'Eugen Bleuler, Carl Gustav Jung, son élève, a ouvert la voie du traitement psychothérapeutique de la schizophrénie. Victor Tausk et, plus tard, Paul-Claude Racamier, Gisela Pankow, Harold Searles, Marguerite Sechehaye et son Journal d'une schizophrène, Christian Müller, Salomon Resnik, Herbert Rosenfeld, Wilfred Bion et Frieda Fromm-Reichmann se sont intéressés aux traitements et à la théorie psychanalytique des schizophrénies. Dite « réfractaire au transfert », la schizophrénie s'est pourtant révélée accessible à un travail psychanalytique. Il s'opère conjointement à un suivi médicamenteux (les écoles canadiennes nomment cette autre nécessité "tiers social"). L'analyse a lieu dans un cadre institutionnel ou en cabinet privé.
Néanmoins dans le traitement de la schizophrénie comme dans le domaine de la psychiatrie d'une manière générale, les études confirment le déclin de la psychanalyse, selon Nathan Hale, dès les années 1965-1985. En 2009, Paul E. Stepansky s'intéressant plus particulièrement aux États-Unis note, que « ces tendances historiques témoignent de la marginalisation de la psychanalyse au sein de la psychiatrie américaine ».
Critique de la psychanalyse
Le Livre noir de la psychanalyse critique certains psychanalystes qui attribuent la schizophrénie aux parents, notamment Frieda Fromm-Reichmann qui emploie l'expression « mère schizophrénogène » sans en apporter la preuve.

 词典释义:
词典释义:


 裂症
裂症
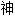 病,
病,
 变态,狂热;
变态,狂热;
 错乱;
错乱;
 病学;
病学;
 错乱;
错乱;

 裂症
裂症

 裂症
裂症
 病
病
